Dernière mise à jour le 01/12/2025
THALIDOMIDE ACCORD 50 mg, gélule
Indications thérapeutiques
Classe pharmacothérapeutique : Immunosuppresseurs, autres immunosuppresseurs, Code ATC : L04AX02.
Qu’est-ce que THALIDOMIDE ACCORD ?
THALIDOMIDE ACCORD contient une substance active appelée thalidomide. Ce médicament appartient à un groupe de médicaments qui modifient le fonctionnement de votre système immunitaire.
Dans quel cas THALIDOMIDE ACCORD est-il utilisé ?
THALIDOMIDE ACCORD est utilisé en association avec deux autres médicaments appelés « melphalan » et « prednisone » pour traiter les patients adultes présentant un type de cancer appelé myélome multiple.
Il est utilisé pour traiter les patients chez lesquels un myélome multiple a été diagnostiqué récemment et qui n’ont pas reçu préalablement d’autre traitement pour leur myélome multiple, qui ont 65 ans ou plus ou qui ont moins de 65 ans et qui ne peuvent pas être traités par une chimiothérapie à haute dose, qui peut être très difficile à supporter pour l’organisme.
Qu’est-ce que le myélome multiple ?
Le myélome multiple est un type de cancer touchant un certain type de globule blanc appelé plasmocyte. Ces cellules s’accumulent dans la moelle osseuse et se divisent de façon incontrôlée. Cela peut entraîner une atteinte des os et des reins.
En général, le myélome multiple ne peut pas être guéri. Cependant, les signes et symptômes peuvent régresser de façon importante ou disparaître pendant une certaine période. Cela est appelé une « rémission ».
Comment agit THALIDOMIDE ACCORD ?
THALIDOMIDE ACCORD agit en aidant le système immunitaire de l’organisme et en attaquant directement le cancer. Il agit de plusieurs façons différentes :
· en arrêtant le développement des cellules cancéreuses ;
· en arrêtant la croissance des vaisseaux sanguins dans la tumeur ;
· en stimulant une partie du système immunitaire pour attaquer les cellules cancéreuses.
Présentations
> 2 plaquette(s) PVC polychlortrifluoroéthylène aluminium de 14 gélule (s)
Code CIP : 34009 550 696 4 5
Déclaration d'arrêt de commercialisation : 15/11/2024
Cette présentation n'est pas agréée aux collectivités
> 4 plaquette(s) PVC polychlortrifluoroéthylène aluminium prédécoupées unitaires de 7 gélule(s)
Code CIP : 34009 550 696 5 2
Déclaration de commercialisation : 07/10/2024
Cette présentation est agréée aux collectivités
Service médical rendu (SMR)
Les libellés affichés ci-dessous ne sont que des résumés ou extraits issus des avis rendus par la Commission de la Transparence. Seul l'avis complet de la Commission de la Transparence fait référence.
Cet avis est consultable à partir du lien `Avis du jj/mm/aaaa` ou encore sur demande auprès de la HAS (plus d'informations dans l'aide). Les avis et synthèses d'avis contiennent un paragraphe sur la place du médicament dans la stratégie thérapeutique.
| Valeur du SMR | Avis | Motif de l'évaluation | Résumé de l'avis |
|---|---|---|---|
| Faible | Avis du 15/04/2020 | Inscription (CT) | Le service médical rendu par THALIDOMIDE ACCORD est faible dans l’indication de l’AMM : « en association au melphalan et à la prednisone, dans le traitement de première ligne des patients âgés de plus de 65 ans présentant un myélome multiple non traité ou présentant une contre-indication à la chimiothérapie à haute dose ». |
Amélioration du service médical rendu (ASMR)
Les libellés affichés ci-dessous ne sont que des résumés ou extraits issus des avis rendus par la Commission de la Transparence. Seul l'avis complet de la Commission de la Transparence fait référence.
Cet avis est consultable à partir du lien `Avis du jj/mm/aaaa` ou encore sur demande auprés de la HAS (plus d'informations dans l'aide). Les avis et synthéses d'avis contiennent un paragraphe sur la place du médicament dans la stratégie thérapeutique.
| Valeur de l'ASMR | Avis | Motif de l'évaluation | Résumé de l'avis |
|---|---|---|---|
| V (Inexistant) | Avis du 15/04/2020 | Inscription (CT) | Cette spécialité est un générique qui n’apporte pas d’amélioration du service médical rendu (ASMR V) par rapport à la spécialité princeps THALIDOMIDE CELGENE 50 mg, gélule déjà inscrite. |
Autres informations
- Titulaire de l'autorisation : ACCORD HEALTHCARE France SAS
- Conditions de prescription et de délivrance :
- la première délivrance doit être accompagnée de l'envoi immédiat au laboratoire de la fiche de renseignements
- liste I
- médicament nécessitant une surveillance particulière pendant le traitement
- pour les femmes susceptibles de procréer : surveillance particulière pendant le traitement
- prescription hospitalière
- prescription nécessitant la remise d'un carnet patient
- prescription nécessitant la remise d'une fiche de renseignements
- prescription nécessitant préalablement le recueil de l’accord de soins du patient
- prescription réservée aux médecins compétents en CANCEROLOGIE
- prescription réservée aux médecins compétents en maladie du sang
- prescription réservée aux spécialistes et services HEMATOLOGIE
- prescription réservée aux spécialistes et services ONCOLOGIE MEDICALE
- Statut de l'autorisation : Valide
- Type de procédure : Procédure décentralisée
- Code CIS : 6 263 897 4
ANSM - Mis à jour le : 11/06/2025
THALIDOMIDE ACCORD 50 mg, gélule
2. COMPOSITION QUALITATIVE ET QUANTITATIVE
Thalidomide........................................................................................................................... 50 mg
Pour une gélule.
Excipients à effet notoire :
Chaque gélule contient approximativement 1,81 mg de sodium et 28,8 mg d’isomalt.
Pour la liste complète des excipients, voir rubrique 6.1.
Gélules blanches opaques de taille 4.
Les gélules contiennent une poudre blanche.
4.1. Indications thérapeutiques
THALIDOMIDE ACCORD doit être prescrit et délivré conformément au Programme de Prévention de la Grossesse de THALIDOMIDE ACCORD (voir rubrique 4.4).
4.2. Posologie et mode d'administration
Posologie
La dose recommandée de thalidomide est de 200 mg par jour, par voie orale.
Un nombre maximum de 12 cycles de 6 semaines (42 jours) doit être pratiqué.
Tableau 1 : Doses initiales de thalidomide en association au melphalan et à la prednisone
|
Age (ans) |
PNN* (/μL) |
|
Numération plaquettaire (/μL) |
Thalidomidea,b |
Melphalanc,d,e |
Prednisonef |
|
≤ 75 |
≥ 1 500 |
ET |
≥ 100 000 |
200 mg par jour |
0,25 mg/kg par jour |
2 mg/kg par jour |
|
≤ 75 |
< 1 500 mais ≥ 1 000 |
OU |
< 100 000 mais ≥ 50 000 |
200 mg par jour |
0,125 mg/kg par jour |
2 mg/kg par jour |
|
> 75 |
≥ 1 500 |
ET |
≥ 100 000 |
100 mg par jour |
0,20 mg/kg par jour |
2 mg/kg par jour |
|
> 75 |
< 1 500 mais ≥ 1 000 |
OU |
< 100 000 mais ≥ 50 000 |
100 mg par jour |
0,10 mg/kg par jour |
2 mg/kg par jour |
* PNN : polynucléaires neutrophiles
a Le thalidomide est administré une fois par jour au coucher les jours 1 à 42 de chaque cycle de 42 jours.
b En raison de l’effet sédatif associé au thalidomide, l’administration au coucher améliore généralement la tolérance.
c Melphalan est administré une fois par jour les jours 1 à 4 de chaque cycle de 42 jours.
d Posologie du melphalan : réduire la dose de 50 % en cas d’insuffisance rénale modérée (clairance de la créatinine : ≥ 30 mais < 50 mL/min) ou sévère (ClCr : < 30 mL/min).
e Dose quotidienne maximale de melphalan : 24 mg (âge ≤ 75 ans) ou 20 mg (âge > 75 ans).
f Prednisone est administrée une fois par jour les jours 1 à 4 de chaque cycle de 42 jours.
Une surveillance des patients est particulièrement recommandée dans les domaines suivants : risques thrombo-emboliques veineux, neuropathies périphériques, réactions cutanées sévères, bradycardie, syncope, somnolence, neutropénie et thrombocytopénie (voir rubriques 4.4 et 4.8). Une prise différée, une réduction de dose ou une interruption de traitement peut être nécessaire, selon le grade des critères NCI-CTC (National Cancer Institute Common Toxicity Criteria).
Si moins de 12 heures se sont écoulées depuis l’oubli de la dose, le patient peut prendre la dose oubliée. Si plus de 12 heures se sont écoulées depuis l’oubli de la dose à l’heure normale, le patient ne doit pas prendre la dose ; il doit attendre le lendemain et prendre la dose suivante à l’heure habituelle.
Risques thrombo-emboliques
Une thromboprophylaxie doit être administrée au moins pendant les 5 premiers mois du traitement, en particulier chez les patients présentant des facteurs de risque de thrombose supplémentaires. La prescription d’anti-thrombotiques en prophylaxie tels que les héparines de bas poids moléculaire ou la warfarine, est recommandée. La décision de mettre en place des mesures prophylactiques anti-thrombotiques devra être prise au cas par cas en fonction des facteurs de risque individuels supplémentaires (voir rubriques 4.4, 4.5 et 4.8).
L’apparition d’une thrombose veineuse impose l’interruption du traitement et la mise en place d’un traitement anticoagulant. Après stabilisation de l’état du patient sous traitement anticoagulant, et après maîtrise des complications liée à l’évènement thrombo-embolique, le traitement par le thalidomide peut être repris à la dose initiale, après évaluation du rapport bénéfice/risque. Le patient doit continuer le traitement anticoagulant durant toute la durée du traitement par le thalidomide.
Neutropénie
La numération formule leucocytaire doit être surveillée régulièrement, conformément aux recommandations en oncologie, en particulier chez les patients qui peuvent être plus sujets à une neutropénie. Une prise différée, une réduction de dose ou une interruption de traitement peut être nécessaire, selon le grade des critères NCI-CTC.
Thrombocytopénie
La numération plaquettaire doit être surveillée régulièrement, conformément aux recommandations en oncologie. Une prise différée, une réduction de dose ou une interruption de traitement peut être nécessaire, selon le grade des critères NCI-CTC.
Neuropathie périphérique
Le tableau 2 décrit les ajustements de la posologie consécutifs à une neuropathie périphérique.
Tableau 2 : Ajustements de la posologie recommandés en cas de neuropathie périphérique en rapport avec le traitement de première ligne du myélome multiple par le thalidomide
|
Gravité de la neuropathie |
Modification de la posologie |
|
Grade 1 (paresthésie, faiblesse et/ou perte des réflexes) sans perte de fonction |
Poursuivre la surveillance du patient à l’aide d’un examen clinique. En cas d’aggravation des symptômes, il convient d’envisager une réduction de la dose. Cependant, une réduction de la dose n’est pas nécessairement suivie d’une amélioration des symptômes. |
|
Grade 2 (fonction altérée mais pas d’impact sur les activités quotidiennes) |
Réduire la dose ou interrompre le traitement et poursuivre la surveillance du patient par examen clinique et neurologique. Interrompre le traitement en cas d’absence d’amélioration ou d’aggravation continue de la neuropathie. En cas de résolution ou de retour au grade 1, le traitement peut être repris si le rapport bénéfice/risque est favorable. |
|
Grade 3 (activités quotidiennes perturbées) |
Interrompre le traitement. |
|
Grade 4 (neuropathie invalidante) |
Interrompre le traitement. |
Réactions allergiques et réactions cutanées sévères
L’interruption ou l’arrêt du traitement par le thalidomide doit être envisagé(e) en cas d’éruption cutanée de grade 2 ou 3. Le traitement par le thalidomide doit être arrêté en cas d’angio-oedème, de réaction anaphylactique, d’éruption cutanée de grade 4, d’éruption cutanée exfoliative ou bulleuse, ou en cas de suspicion de syndrome de Stevens-Johnson (SSJ), de nécrolyse épidermique toxique (NET) ou de réaction médicamenteuse accompagnée d’une éosinophilie et de symptômes systémiques (DRESS) et ne doit pas être repris après la résolution de ces réactions.
Sujets âgés
Aucun ajustement spécifique de la posologie n’est recommandé pour les patients âgés ≤ 75 ans. Pour les patients âgés > 75 ans, la dose initiale recommandée de thalidomide est de 100 mg par jour. La dose initiale de melphalan doit être réduite chez les patients âgés > 75 ans en tenant compte de la réserve médullaire avant le traitement et de la fonction rénale. La dose initiale recommandée de melphalan est de 0,1 à 0,2 mg/kg par jour en fonction de la réserve médullaire avec une réduction supplémentaire de la dose de 50 % en cas d’insuffisance rénale modérée (clairance de la créatinine : ≥ 30 mais < 50 ml/minute) ou sévère (ClCr : < 30 mL/minute). La dose quotidienne maximale de melphalan est de 20 mg chez les patients âgés > 75 ans (voir tableau 1).
Patients souffrant d’insuffisance rénale ou hépatique
THALIDOMIDE ACCORD n’ayant pas été étudié chez les patients souffrant d’insuffisance rénale ou hépatique, il n’existe aucune recommandation de posologie spécifique pour ces populations de patients. Les patients présentant une insuffisance hépatique ou rénale sévère doivent être étroitement suivis pour détecter toute survenue de réactions indésirables.
Population pédiatrique
Il n’existe pas d’utilisation justifiée de THALIDOMIDE ACCORD dans la population pédiatrique dans l’indication du myélome multiple.
Mode d’administration
La prise de THALIDOMIDE ACCORD se fera de préférence le soir, en prise unique, afin de réduire l’impact de la somnolence. Les gélules ne doivent pas être ouvertes ou écrasées (voir rubrique 6.6).
Il est recommandé d’appuyer sur une extrémité seulement de la gélule pour la sortir de la plaquette, ce qui réduit le risque de déformation ou de rupture de la gélule.
· Hypersensibilité au thalidomide ou à l’un des excipients mentionnés à la rubrique 6.1.
· Femmes enceintes (voir rubrique 4.6).
· Femmes en âge de procréer, à moins que toutes les conditions requises par le Programme de
· Prévention de la Grossesse ne soient remplies (voir rubriques 4.4 et 4.6).
· Patients masculins dans l’incapacité de respecter les mesures de contraception exigées (voir
· rubrique 4.4).
4.4. Mises en garde spéciales et précautions d'emploi
Le thalidomide est un tératogène puissant, provoquant des anomalies congénitales graves, potentiellement létales chez l’enfant à naître après exposition pendant la grossesse. Le thalidomide ne doit en aucun cas être utilisé chez la femme enceinte ou susceptible de l’être, sauf si toutes les conditions du Programme de Prévention de la Grossesse sont remplies. Les conditions du Programme de Prévention de la Grossesse doivent être remplies par tous les patients, et concernent à la fois les hommes et les femmes.
Critères permettant de définir qu’une femme est dans l’impossibilité de procréer
Toute patiente ou partenaire de patient est considérée comme en âge de procréer sauf si elle présente au moins l’un des critères suivants :
· âge ≥ 50 ans et aménorrhée depuis au moins 1 an ou plus (l’aménorrhée faisant suite au traitement d’un cancer ou survenant pendant l’allaitement ne suffit pas à exclure un risque de grossesse).
· ménopause précoce confirmée par un gynécologue spécialisé.
· salpingo-ovariectomie bilatérale ou hystérectomie.
· génotype XY, syndrome de Turner, agénésie utérine.
Information des patients
Chez la femme en âge de procréer, l’utilisation du thalidomide est contre-indiquée à moins que toutes les conditions suivantes ne soient remplies :
· La patiente comprend les risques tératogènes pour l’enfant à naître en cas d’exposition au cours de la grossesse.
· Elle comprend la nécessité d’une contraception efficace, sans interruption, commencée au moins 4 semaines avant le traitement, poursuivie pendant toute sa durée et jusqu’à au moins 4 semaines après l’arrêt de celui-ci.
· Même en cas d’aménorrhée, toute femme en âge de procréer doit suivre toutes les mesures de contraception efficaces.
· Elle doit être en mesure de respecter des mesures de contraception efficaces.
· Elle est informée et comprend les conséquences potentielles d’une grossesse et la nécessité de consulter rapidement son médecin s’il existe un risque de grossesse.
· Elle comprend la nécessité de devoir débuter le traitement dès que le thalidomide lui a été délivré après un test de grossesse négatif.
· Elle comprend la nécessité et accepte de faire un test de grossesse toutes les 4 semaines durant le traitement sauf en cas de stérilisation tubaire confirmée.
· Elle confirme avoir bien compris les risques et les mesures de précaution nécessaires pour l’utilisation du thalidomide.
En raison du passage possible du thalidomide dans le sperme, par précaution, tous les hommes traités par le thalidomide doivent :
· Comprendre les risques tératogènes en cas de rapport sexuel avec une femme enceinte ou en âge de procréer.
· Comprendre qu’il est nécessaire d’utiliser des préservatifs en cas de rapport sexuel avec une femme enceinte ou en âge de procréer qui n’utilise pas de contraception efficace (même si l’homme a eu une vasectomie) pendant le traitement, pendant l’interruption du traitement et pendant au moins 7 jours après la fin du traitement.
· Comprendre que si la partenaire débute une grossesse pendant la prise de thalidomide par l’homme ou 7 jours après l’arrêt du traitement par le thalidomide, l’homme doit le signaler immédiatement à son médecin traitant et qu’il est conseillé d’adresser la partenaire à un médecin spécialiste ou expérimenté en tératologie pour évaluation et conseil.
Le médecin prescripteur doit s’assurer que :
· Les patient(e)s remplissent les conditions requises par le Programme de Prévention de la Grossesse, et notamment, que leur niveau de compréhension est adapté.
· Les patient(e)s reconnaissent avoir compris les conditions susmentionnées.
Contraception
Les femmes en âge de procréer doivent utiliser une méthode de contraception efficace pendant au moins 4 semaines avant le début du traitement, pendant toute la durée de celui-ci et jusqu’à au moins 4 semaines après l’arrêt du thalidomide, même en cas d’interruption du traitement, à moins qu’elles ne déclarent une abstinence totale et continue, qui sera confirmée de façon mensuelle. Si la patiente n’utilise aucun moyen contraceptif efficace, elle devra être orientée de préférence vers un médecin compétent pour être conseillée et afin qu’une contraception adaptée soit instaurée.
Voici des exemples de méthodes de contraception adaptées :
· Implant contraceptif.
· Dispositif intra-utérin (DIU) au lévonorgestrel.
· Acétate de médroxyprogestérone retard.
· Stérilisation tubaire.
· Rapports sexuels exclusivement avec un partenaire vasectomisé ; la vasectomie doit avoir été confirmée par deux spermogrammes négatifs.
· Pilules progestatives inhibant l’ovulation (c’est-à-dire désogestrel).
En raison du risque accru d’accidents thrombo-emboliques veineux chez les patients atteints de myélome multiple (MM), l’utilisation de pilules oestroprogestatives n’est pas recommandée (voir rubrique 4.5). Si la patiente est sous pilule oestroprogestative, elle devra utiliser une autre méthode contraceptive, c’est-à-dire une des méthodes citées ci-dessus. Le risque thrombo-embolique persiste pendant 4 à 6 semaines après l’arrêt du contraceptif oral oestroprogestatif.
Test de grossesse
Le type de test utilisé doit être d’une sensibilité d’au moins 25 mUI/ml et pratiqué chez les femmes en âge de procréer, sous la responsabilité d’un médecin comme indiqué ci-dessous. Cette exigence inclut les femmes en âge de procréer qui pratiquent l’abstinence absolue en permanence.
Avant de commencer le traitement
Un test de grossesse doit être effectué sous contrôle médical lors de la consultation ou dans les 3 jours précédant la consultation lorsque le thalidomide est prescrit si la patiente utilise une contraception efficace depuis au moins 4 semaines. Le test doit confirmer que la patiente n’est pas enceinte au moment où elle débute le traitement par le thalidomide.
Suivi et arrêt du traitement
Un nouveau test de grossesse sous contrôle médical doit être effectué toutes les 4 semaines et jusqu’à 4 semaines après l’arrêt du traitement sauf en cas de stérilisation tubaire confirmée. Ces tests de grossesse doivent être effectués le jour de la consultation dédiée à la prescription ou dans les 3 jours précédents.
Chez l’homme
En raison du passage possible du thalidomide dans le sperme, par précaution, tous les hommes doivent utiliser des préservatifs pendant toute la durée du traitement, pendant l’interruption du traitement et pendant au moins 7 jours après l’arrêt du traitement, si leur partenaire est enceinte ou en âge de procréer et n’utilise pas de méthode contraceptive.
Les hommes ne doivent pas faire de don de sperme pendant le traitement par thalidomide (y compris pendant les interruptions du traitement) et pendant au moins 7 jours après l’arrêt du traitement.
Restrictions en matière de prescription et de délivrance
Chez les femmes en âge de procréer, le thalidomide peut être prescrit pour une durée de traitement de 4 semaines au maximum conformément aux schémas posologiques dans les indications autorisées (voir rubrique 4.2) et la poursuite du traitement nécessite une nouvelle prescription. Idéalement, le test de grossesse, la prescription et la délivrance auront lieu le même jour. La délivrance du thalidomide devrait avoir lieu au plus tard 7 jours après la prescription.
Pour tous les autres patients, le thalidomide peut être prescrit pour une durée de traitement de 12 semaines au maximum et la poursuite du traitement nécessite une nouvelle prescription.
Précautions supplémentaires
Les patients doivent être informés de ne jamais donner leur médicament à quelqu’un d’autre et de rapporter les gélules non utilisées à leur pharmacien en fin de traitement.
Les patients ne doivent pas faire de don de sang pendant le traitement par thalidomide (y compris pendant les interruptions du traitement) et pendant au moins 7 jours après l’arrêt du traitement.
Les professionnels de santé et les aidants doivent porter des gants jetables pour manipuler la plaquette ou la gélule. Les femmes enceintes ou qui pensent l'être ne doivent pas manipuler la plaquette ou la gélule (voir rubrique 6.6).
Documents d’information
Afin d’aider les professionnels de la santé à éviter toute exposition fœtale au thalidomide, le titulaire de l’Autorisation de Mise sur le Marché leur fournira des documents d’information visant à renforcer les mises en garde relatives à la tératogénicité du thalidomide, à donner des conseils pour la mise en place d’une contraception préalable au traitement et à fournir des explications sur les tests de grossesse nécessaires.
Dans le cadre du Programme de Prévention de la Grossesse, le médecin prescripteur doit informer les patients hommes et femmes du risque tératogène attendu et des mesures strictes de prévention de la grossesse et leur fournir un carnet éducatif, une carte patient et/ou tout outil équivalent conformément au système de carte d’information destinée aux patients en vigueur dans le pays. Un système de distribution contrôlé à l’échelle nationale a été mis en place en collaboration avec chaque autorité compétente au niveau national. Ce système de distribution contrôlée comprend l’utilisation d’une carte patient et/ou d’un outil équivalent pour le contrôle de la prescription et/ou de la délivrance, et le recueil de données précises concernant l’indication afin de surveiller de près l’utilisation hors indications sur le territoire national. Dans l’idéal, le test de grossesse, la prescription et la délivrance du médicament doivent avoir lieu le même jour. La délivrance de thalidomide aux femmes en âge de procréer doit avoir lieu au cours des 7 jours suivant la prescription et après l’obtention d’un résultat négatif à un test de grossesse contrôlé médicalement.
Aménorrhée
Le traitement par le thalidomide peut être associé à des troubles menstruels, incluant une aménorrhée.
En cas d’aménorrhée pendant le traitement par le thalidomide, celle-ci doit être considérée comme étant due à une grossesse jusqu’à ce que l’absence de grossesse soit médicalement confirmée. Le mécanisme exact par lequel le thalidomide peut induire une aménorrhée n’est pas élucidé. Les évènements rapportés chez des femmes jeunes (non ménopausées) (âge médian : 36 ans) recevant le thalidomide, dans des indications autres que le myélome multiple, sont survenus dans les 6 mois suivant l’instauration du traitement et ont été réversibles après l’arrêt du thalidomide. Dans les cas confirmés pour lesquels des dosages hormonaux étaient disponibles, l’évènement d’aménorrhée a été associé à un taux faible d’œstradiol et à des taux élevés de FSH et de LH. Lorsque les résultats étaient fournis, la recherche d’anticorps anti-ovariens était négative et le taux de prolactine était dans les limites normales.
Affections cardiovasculaires
Infarctus du myocarde
Des cas d’infarctus du myocarde (IDM) ont été rapportés chez des patients recevant du thalidomide, notamment chez ceux qui présentent des facteurs de risque connus. Une surveillance étroite s’impose chez les patients présentant des facteurs de risque connus d’IDM, parmi lesquels un antécédent de thrombose. Des mesures doivent être prises pour essayer de réduire au minimum tous les facteurs de risque modifiables (par exemple le tabagisme, l’hypertension et l’hyperlipidémie).
Évènements thrombo-emboliques veineux et artériels
Le risque de thrombo-embolie veineuse (tels que thrombose veineuse profonde, embolie pulmonaire) et de thrombo-embolie artérielle (tels qu’infarctus du myocarde, accident vasculaire cérébral) est majoré chez les patients traités par le thalidomide (voir rubrique 4.8). Le risque semble plus important au cours des 5 premiers mois du traitement. Des recommandations relatives à la thromboprophylaxie et au traitement anticoagulant figurent à la rubrique 4.2.
Des antécédents d’évènements thrombo-emboliques ou d’administration concomitante d’agents érythropoïétiques ou d’autres agents tels qu’un traitement hormono-substitutif, peuvent aussi accroître le risque thrombo-embolique chez ces patients. De ce fait, il convient d’utiliser ces agents avec prudence chez des patients atteints d’un myélome multiple qui reçoivent le thalidomide en même temps que la prednisone et le melphalan. En particulier, une concentration d'hémoglobine supérieure à 12 g/dl doit conduire à l’arrêt des agents érythropoïétiques.
Des mesures doivent être prises pour réduire au minimum tous les facteurs de risque modifiables (par exemple le tabagisme, l’hypertension et l’hyperlipidémie).
Il est conseillé aux patients et aux médecins d’être attentifs à la survenue éventuelle des signes et symptômes d’une thrombo-embolie. Il sera demandé aux patients de consulter leur médecin s’ils développent des symptômes tels qu’essoufflement, douleurs thoraciques, œdème dans les bras ou les jambes.
Neuropathie périphérique
La neuropathie périphérique est un effet indésirable très fréquent, potentiellement grave, associé au traitement par le thalidomide, pouvant entraîner des lésions irréversibles (voir rubrique 4.8). Dans une étude de phase 3, le temps médian avant le premier évènement de neuropathie était de 42,3 semaines.
Si le patient présente une neuropathie périphérique, il convient de suivre les instructions relatives aux modifications de dose et de schéma thérapeutique fournies à la rubrique 4.2.
Il est recommandé de suivre étroitement les patients afin de détecter tout symptôme de neuropathie. Les symptômes incluent la paresthésie, la dysesthésie, la gêne, la coordination anormale ou la faiblesse.
Des examens neurologiques et cliniques avant le début du traitement par le thalidomide et une surveillance régulière pendant le traitement sont recommandés.
Les médicaments associés à un risque de neuropathie doivent être utilisés avec précaution chez les patients recevant du thalidomide (voir rubrique 4.5).
Le thalidomide risque également d’aggraver une neuropathie existante. Il ne doit donc pas être administré à des patients présentant des signes ou des symptômes cliniques de neuropathie périphérique à moins que les bénéfices cliniques ne soient supérieurs aux risques.
Syncope, bradycardie et bloc auriculo-ventriculaire
Les patients doivent faire l’objet d’une surveillance en raison du risque de syncope, de bradycardie et de bloc auriculo-ventriculaire, effets pouvant nécessiter une réduction de la dose ou un arrêt du traitement.
Hypertension artérielle pulmonaire
Des cas d’hypertension artérielle pulmonaire, parfois d’issue fatale, ont été rapportés chez des patients traités par le thalidomide. Les signes et symptômes de maladie cardiopulmonaire sous-jacente doivent être évalués avant l’instauration du traitement et pendant le traitement par le thalidomide.
Affections hématologiques
Neutropénie
Chez les patients présentant un myélome multiple, la fréquence de neutropénies de grade 3 ou 4 rapportées en tant qu’effets indésirables a été plus élevée chez ceux recevant l’association MPT (melphalan, prednisone, thalidomide) que chez ceux qui recevaient l’association MP (melphalan, prednisone) : 42,7 % versus 29,5 % respectivement (étude IFM 99-06). Dans le cadre de la pharmacovigilance, des effets indésirables tels que neutropénie fébrile et pancytopénie ont été rapportés avec le thalidomide. Les patients doivent être surveillés et une prise différée, une réduction de la dose ou l’interruption du traitement peut être nécessaire (voir rubrique 4.2).
Thrombocytopénie
Des thrombocytopénies incluant des cas de grade 3 ou 4 rapportées en tant qu’effets indésirables ont été observées chez des patients présentant un myélome multiple recevant l’association MPT. Les patients doivent être surveillés et une prise différée, une réduction de la dose ou l’interruption du traitement peut être nécessaire (voir rubrique 4.2). Il est conseillé aux patients et à leurs médecins d’être attentifs aux signes et symptômes évocateurs d’une hémorragie, y compris pétéchies, épistaxis et hémorragies digestives, notamment en cas de prise concomitante d’un médicament ayant tendance à induire des saignements (voir rubriques 4.5 et 4.8).
Affections hépatiques
Des troubles hépatiques, essentiellement des anomalies des paramètres hépatiques, ont été rapportés.
Aucun profil particulier n’a été identifié concernant ces anomalies : hépatite cytolytique, hépatite cholestatique et hépatite mixte cytolytique/cholestatique ont été rapportées. Dans la majorité des cas, ces anomalies sont survenues au cours des deux premiers mois de traitement et se sont corrigées spontanément sans traitement après l’arrêt du thalidomide. La fonction hépatique doit être surveillée, en particulier en cas d’hépatopathie préexistante ou de traitement concomitant par des médicaments susceptibles d’induire une toxicité hépatique (voir rubrique 4.8).
Réactions allergiques et réactions cutanées sévères
Des cas de réactions allergiques, y compris d’angio-oedème, de réaction anaphylactique et de réactions cutanées sévères, comme le syndrome de Stevens-Johnson (SSJ), la nécrolyse épidermique toxique (NET) et la réaction médicamenteuse accompagnée d’une éosinophilie et de symptômes systémiques (DRESS) ont été rapportés lors de l’utilisation du thalidomide. Les patients doivent être informés des signes et symptômes de ces réactions par leurs médecins et avertis de la nécessité de consulter immédiatement un médecin s’ils présentent ces symptômes. L’interruption ou l’arrêt du traitement par thalidomide doit être envisagé(e) en cas d’éruption cutanées de grade 2 ou 3. Le traitement par thalidomide doit être arrêté en cas d’angio-oedème, de réaction anaphylactique, d’éruption cutanée de grade 4, d’éruption cutanée exfoliatrice ou bulleuse, ou en cas de suspicion de SSJ, de NET ou de syndrome DRESS et ne doit pas être repris après la résolution de ces réactions (voir rubriques 4.2 et 4.8).
Somnolence
Il arrive très fréquemment que le thalidomide provoque de la somnolence. Les patients doivent être informés de ce risque de somnolence et demander un avis médical avant de prendre d’autres médicaments connus pour provoquer une somnolence. Les patients doivent faire l'objet d'un suivi et une réduction de dose peut s’avérer nécessaire. Les patients doivent être informés quant à la possibilité d’affaiblissement des capacités mentales et/ou physiques nécessaires à l’exécution des tâches dangereuses (voir rubrique 4.7).
Syndrome de lyse tumorale
Les patients présentant des risques de syndrome de lyse tumorale sont ceux qui ont une charge tumorale élevée avant le traitement. Ces patients doivent être étroitement surveillés et les précautions appropriées doivent être prises.
Infections
Les patients doivent faire l’objet d’une surveillance en raison du risque d’infections graves incluant septicémie et choc septique.
Des cas de réactivation virale ont été rapportés chez des patients traités par le thalidomide, y compris des cas graves de réactivation du virus de la varicelle et du zona et du virus de l’hépatite B (VHB).
Dans certains des cas, la réactivation du virus de la varicelle et du zona a entraîné un zona disséminé, nécessitant une suspension temporaire du traitement par le thalidomide et un traitement antiviral adéquat.
Certains cas de réactivation du virus de l’hépatite B ont évolué vers une insuffisance hépatique aiguë et conduit à l’arrêt du traitement par le thalidomide. La sérologie VHB doit être déterminée avant l’instauration du traitement par le thalidomide. Chez les patients présentant un résultat positif au test de dépistage de l’infection par le VHB, une consultation avec un médecin spécialisé dans le traitement de l’hépatite B est recommandée.
Les patients préalablement infectés doivent être étroitement surveillés pendant toute la durée du traitement afin de détecter des signes et symptômes de réactivation virale, notamment d’infection active par le VHB.
Leucoencéphalopathie multifocale progressive (LEMP)
Des cas de leucoencéphalopathie multifocale progressive, dont certains d’issue fatale, ont été rapportés avec le thalidomide. Ces cas de LEMP ont été rapportés de plusieurs mois à plusieurs années après avoir commencé un traitement par thalidomide. Ces cas ont été généralement rapportés chez les patients prenant simultanément de la dexaméthasone ou après un traitement antérieur avec d’autres chimiothérapies immunosuppressives. Les médecins doivent surveiller les patients à intervalles réguliers et un diagnostic différentiel de LEMP doit être envisagé chez les patients présentant de nouveaux signes ou symptômes cognitifs ou comportementaux ou des symptômes neurologiques ou une aggravation de ces signes ou symptômes. Il conviendra de conseiller aux patients d’informer leur conjoint ou leurs aidants de leur traitement, ceux-ci pouvant remarquer des symptômes dont les patients ne sont pas conscients.
Le diagnostic d’une LEMP doit reposer sur un examen neurologique, une imagerie par résonance magnétique du cerveau et un dosage de l’ADN du virus JC (JCV) dans le liquide céphalo-rachidien par réaction en chaîne par polymérisation (PCR) ou une biopsie cérébrale suivie d’un test de dépistage du JCV. Une analyse négative par PCR ne permet pas d’écarter une LEMP. Une surveillance et des analyses complémentaires seront éventuellement justifiées si un diagnostic alternatif ne peut être établi.
Si une LEMP est suspectée, le traitement doit être suspendu jusqu’à ce que la LEMP soit exclue. Si la LEMP est confirmée, le thalidomide doit être arrêté définitivement.
Leucémie aiguë myéloblastique (LAM) et syndromes myélodysplasiques (SMD)
Une augmentation statistiquement significative des cas de LAM et de SMD a été observée dans une étude clinique chez des patients présentant un myélome multiple non préalablement traité recevant l’association de melphalan, prednisone et thalidomide (MPT). Le risque a augmenté au cours du temps et il était d’environ 2 % après deux ans et d’environ 4 % après trois ans. Une fréquence plus élevée de cancers secondaires (CS) a également été observée chez les patients présentant un myélome multiple de novo traités par le lénalidomide. Parmi les CS invasifs, des cas de LAM/SMD ont été observés chez des patients recevant le lénalidomide en association avec le melphalan ou immédiatement après melphalan à forte dose et autogreffe de cellules souches.
Le bénéfice obtenu avec le thalidomide et le risque de LAM et de SMD doivent être pris en compte avant d’instaurer un traitement par le thalidomide en association avec le melphalan et la prednisone.
Les médecins doivent évaluer soigneusement les patients avant et pendant le traitement en utilisant les méthodes habituelles de dépistage des cancers et instaurer un traitement s’il est indiqué.
Patients atteints d’insuffisance rénale ou hépatique
Les études menées chez des volontaires sains et des patients atteints d’un myélome multiple semblent indiquer que la fonction rénale ou hépatique n’influe pas de façon significative sur le thalidomide (voir rubrique 5.2).
Cependant, cela n’a pas été étudié formellement chez les patients atteints d’insuffisance rénale ou hépatique. Par conséquent, les patients présentant une insuffisance rénale ou hépatique sévère doivent être suivis étroitement afin de détecter toute survenue d’effets indésirables.
Affections thyroïdiennes
Des cas d’hypothyroïdie ont été rapportés. Un contrôle optimal des comorbidités influençant la fonction thyroïdienne est recommandé avant l’instauration du traitement. Un contrôle de la fonction thyroïdienne est recommandé avant le début du traitement et régulièrement ensuite.Excipients
Ce médicament contient moins de 1 mmol (23 mg) de sodium par gélule, c’est-à-dire qu’il est essentiellement « sans sodium ».
THALIDOMIDE ACCORD contient de l’isomalt. Les patients présentant des problèmes héréditaires rares d’intolérance au fructose ne doivent pas prendre ce médicament.
4.5. Interactions avec d'autres médicaments et autres formes d'interactions
Le thalidomide ne représente pas un bon substrat pour les isoenzymes du cytochrome P450. Par conséquent, il est peu probable que des interactions avec des médicaments qui sont des inhibiteurs et/ou des inducteurs de cette enzyme se produisent. Le métabolisme par hydrolyse non enzymatique du thalidomide, qui est le principal mécanisme de clairance, suggère que le potentiel d’interactions du thalidomide avec d’autres médicaments est faible.
Augmentation des effets sédatifs d’autres médicaments
Le thalidomide possède des propriétés sédatives susceptibles d’augmenter la sédation due aux anxiolytiques, aux hypnotiques, aux antipsychotiques, aux antihistaminiques H1, aux dérivés d’opiacés, aux barbituriques et à l’alcool. Il convient d’utiliser le thalidomide avec précaution lors de l’association à des médicaments susceptibles d’entraîner une somnolence.
Effet bradycardique
Les médicaments, tels que les substances actives connues pour induire des torsades de pointe, les bêta-bloquants ou les anticholinestérasiques ayant le même effet pharmacodynamique que le thalidomide (connu pour être à l’origine de bradycardie) doivent être utilisés avec précaution.
Médicaments connus pour leur risque de neuropathie périphérique
Les médicaments possédant un risque de neuropathie périphérique (par exemple la vincristine et le bortézomib) doivent être utilisés avec précaution chez les patients recevant du thalidomide.
Contraceptifs hormonaux
Le thalidomide ne présente pas d’interaction avec les contraceptifs hormonaux, comme l’a montré l’étude du profil pharmacocinétique de l’association de 1,0 mg d’acétate de noréthindrone et de 0,75 mg d’éthinylestradiol, administrés en dose unique chez 10 sujets sains de sexe féminin.
Les résultats ont en effet été similaires (temps à la concentration maximale) avec et sans la co-administration de 200 mg/jour de thalidomide. Cependant, l’administration concomitante de contraceptifs hormonaux n’est pas recommandée en raison du risque accru de maladie thrombo-embolique veineuse.
Warfarine
L’administration de plusieurs doses de 200 mg de thalidomide par jour pendant 4 jours n’a eu aucun effet sur le Temps de Quick exprimé en INR (International Normalized Ratio) chez des volontaires sains. Cependant, en raison du risque accru de thrombose chez les patients atteints d’un cancer et d’accélération du métabolisme de la warfarine avec les corticostéroïdes, une surveillance étroite du Temps de Quick, exprimé en INR, est recommandée pendant l’administration concomitante de thalidomide-prednisone et pendant les premières semaines suivant l’arrêt de ces traitements.
Digoxine
Le thalidomide ne présente pas d’interaction avec la digoxine. L’administration de plusieurs doses de 200 mg de thalidomide à 18 volontaires sains de sexe masculin n’a eu aucun effet apparent sur la pharmacocinétique de la digoxine administrée en dose unique. En outre, l’administration d’une dose unique de digoxine de 0,5 mg n’a eu aucun effet apparent sur la pharmacocinétique du thalidomide. On ne sait pas si l’effet sera différent chez les patients atteints de myélome multiple.
4.6. Fertilité, grossesse et allaitement
Femmes en âge de procréer/Contraception chez les hommes et les femmes
Les femmes en âge de procréer doivent recourir à une méthode de contraception efficace au moins 4 semaines avant le début du traitement, pendant toute la durée du traitement, y compris pendant les interruptions du traitement, et jusqu’à au moins 4 semaines après l’arrêt du traitement par le thalidomide (voir rubrique 4.4). En cas de survenue d’une grossesse chez une femme traitée par le thalidomide, le traitement doit être immédiatement arrêté et la patiente doit être adressée à un médecin spécialiste ou expérimenté en tératologie pour évaluation et conseil.
En raison du passage de thalidomide dans le sperme, par précaution, tous les hommes doivent utiliser des préservatifs pendant toute la durée du traitement, pendant l’interruption du traitement et pendant au moins 7 jours après la fin du traitement quand ils ont des rapports sexuels avec une femme enceinte ou une femme susceptible de l’être et qui n’utilise pas de méthode de contraception. Ces précautions s’appliquent même si l’homme a eu une vasectomie.
Si une grossesse survient chez la partenaire d’un patient prenant du thalidomide, la partenaire doit être orientée vers un médecin qui est spécialisé ou a de l’expérience en tératologie pour évaluation et conseil.
Grossesse
Le thalidomide est contre-indiqué pendant la grossesse et chez les femmes en âge de procréer à moins que toutes les conditions du Programme de Prévention de la Grossesse ne soient remplies (voir rubrique 4.3).
Le thalidomide est un tératogène puissant, induisant une fréquence élevée (environ 30 %) d’anomalies congénitales graves, potentiellement létales telles que : ectromélie (amélie, phocomélie, hémimélie) des membres supérieurs et/ou inférieurs, microtie avec anomalie de l’orifice externe du conduit auditif (totale ou partielle), lésions de l’oreille moyenne et interne (moins fréquentes), lésions oculaires (anophtalmie, microphtalmie), cardiopathie congénitale, anomalies rénales. D’autres anomalies moins fréquentes ont été également décrites.
Allaitement
On ne sait pas si le thalidomide est excrété dans le lait maternel. Les études chez l’animal ont mis en évidence l’excrétion de thalidomide dans le lait maternel. Par conséquent, l’allaitement doit être interrompu pendant le traitement par le thalidomide.
Fertilité
Une étude sur les lapins n’a démontré aucun effet sur les indices de fertilité chez les mâles ou les femelles, bien qu’une dégénérescence des testicules ait été observée chez les mâles.
4.7. Effets sur l'aptitude à conduire des véhicules et à utiliser des machines
THALIDOMIDE ACCORD à la posologie recommandée a une influence modérée sur l’aptitude à conduire des véhicules et à utiliser des machines. Le thalidomide peut entraîner de la fatigue (très fréquent), des étourdissements (très fréquent), une somnolence (très fréquent) et des troubles de la vision (fréquent) (voir rubrique 4.8). Il faut donc déconseiller aux patients la conduite de véhicules, l’utilisation de machines ou la réalisation de tâches dangereuses durant le traitement par le thalidomide s’ils ressentent des effets indésirables tels que de la fatigue, des vertiges, de la somnolence ou des troubles de la vision.
Résumé du profil de sécurité
La majorité des patients prenant du thalidomide sont susceptibles de présenter des effets indésirables.
Les effets indésirables les plus fréquemment observés chez les patients ayant reçu du thalidomide en association au melphalan et à la prednisone sont : neutropénie, leucopénie, constipation, somnolence, paresthésie, neuropathie périphérique, anémie, lymphopénie, thrombocytopénie, vertiges, dysesthésie, tremblements et oedème périphérique.
Outre les effets indésirables listés ci-dessus, on a observé dans d’autres études cliniques que l’association de thalidomide et de dexaméthasone peut être à l’origine d’effets indésirables très fréquents : fatigue ; fréquents : accident ischémique transitoire, syncope, vertiges, hypotension, troubles de l’humeur, anxiété, vision trouble, nausées et dyspepsie ; peu fréquents : accident vasculaire cérébral, perforation diverticulaire, péritonite, hypotension orthostatique et bronchite.
Les effets indésirables les plus graves observés chez les patients ayant reçu du thalidomide en association au melphalan et à la prednisone ou à la dexaméthasone sont : thrombose veineuse profonde et embolie pulmonaire, neuropathie périphérique, réactions cutanées sévères comprenant syndrome de Stevens-Johnson, nécrolyse épidermique toxique et réaction médicamenteuse accompagnée d’une éosinophilie et de symptômes systémiques, syncope, bradycardie et vertiges (voir rubriques 4.2, 4.4 et 4.5).
Liste tabulée des effets indésirables
Le tableau 3 indique uniquement les effets indésirables pour lesquels une relation avec le médicament peut être raisonnablement établie. Ces effets indésirables ont été observés dans l’étude pivot et lors du suivi post commercialisation du médicament. Les fréquences indiquées sont basées sur des observations réalisées au cours d’une étude clinique comparative pivot portant sur l’effet du thalidomide en association au melphalan et à la prednisone chez des patients souffrant de myélome multiple traités pour la première fois.
Les fréquences sont définies comme suit : très fréquent (≥ 1/10) ; fréquent (≥ 1/100, < 1/10) ; peu fréquent (≥ 1/1 000, < 1/100) ; rare (≥ 1/10 000, < 1/1 000) ; très rare (< 1/10 000) et fréquence indéterminée (ne peut être estimée sur la base des données disponibles). Au sein de chaque fréquence de groupe, les effets indésirables sont présentés suivant un ordre décroissant de gravité.
Tableau 3 : Effets indésirables du médicament signalés dans l’étude pivot du thalidomide administré en association au melphalan et à la prednisone et lors du suivi post commercialisation du médicament
|
Classe de systèmes d’organes |
Fréquence |
Effet indésirable |
|
Infections et infestations |
Fréquent |
Pneumonie |
|
Fréquence indéterminée |
Infections graves (p. ex. sepsis fatal, dont choc septique) , Infections virales, dont zona et réactivation du virus de l’hépatite B |
|
|
Tumeurs bénignes, malignes et non précisées (incl kystes et polypes) |
Fréquent |
Leucémie myéloïde aiguë*,^ |
|
Peu fréquent |
Syndrome myélodysplasique*,^ |
|
|
Fréquence indéterminée |
Syndrome de lyse tumorale |
|
|
Affections hématologiques et du système lymphatique |
Très fréquent |
Neutropénie, leucopénie, anémie, lymphopénie, thrombocytopénie |
|
Fréquent |
Neutropénie fébrile, pancytopénie |
|
|
Affections du système immunitaire |
Fréquence indéterminée |
Réactions allergiques (hypersensibilité, angio-oedème, réaction anaphylactique, urticaire) |
|
Affections endocriniennes |
Fréquence indéterminée |
Hypothyroïdie |
|
Affections psychiatriques |
Fréquent |
État confusionnel, dépression |
|
Affections du système nerveux |
Très fréquent |
Neuropathie périphérique*, tremblements, sensation vertigineuse, paresthésie, dysesthésie, somnolence |
|
Fréquent |
Convulsions, coordination anormale |
|
|
Fréquence indéterminée |
Syndrome d’encéphalopathie postérieure réversible (SEPR)*, , aggravation des symptômes de la maladie de Parkinson |
|
|
Affections de l’oreille et du labyrinthe |
Fréquent |
Détérioration de l’audition ou surdité |
|
Affections cardiaques |
Fréquent |
Insuffisance cardiaque, bradycardie |
|
Peu fréquent |
Infarctus du myocarde, fibrillation auriculaire, bloc auriculoventriculaire |
|
|
Affections vasculaires |
Fréquent |
Thrombose veineuse profonde* |
|
Affections respiratoires, thoraciques et médiastinales |
Fréquent |
Embolie pulmonaire*, pneumopathie interstitielle, bronchopneumopathie, dyspnée |
|
Fréquence indéterminée |
Hypertension pulmonaire |
|
|
Affections gastro-intestinales |
Très fréquent |
Constipation |
|
Fréquent |
Vomissements, bouche sèche |
|
|
Peu fréquent |
Occlusion intestinale |
|
|
Fréquence indéterminée |
Perforation gastro-intestinale, pancréatite, hémorragie gastro-intestinale |
|
|
Affections hépatobiliaires |
Fréquence indéterminée |
Troubles hépatiques |
|
Affections de la peau et du tissu sous-cutané |
Fréquent |
Toxidermie, éruption cutanée, sécheresse cutanée |
|
Fréquence indéterminée |
Syndrome de Stevens-Johnson*, nécrolyse épidermique toxique*, réaction médicamenteuse avec éosinophilie et symptômes systémiques*, vascularite leucocytoclasique |
|
|
Affections du rein et des voies urinaires |
Fréquent |
Insuffisance rénale |
|
Affections des organes de reproduction et du sein |
Fréquence indéterminée |
Dysfonction sexuelle, troubles menstruels, dont aménorrhée |
|
Troubles généraux et anomalies au site d’administration |
Très fréquent |
Œdème périphérique |
|
Fréquent |
Pyrexie, asthénie, malaise |
* Voir rubrique 4.8 Description de certains effets indésirables
Identifiés sur la base des données de pharmacovigilance après commercialisation
^ La leucémie aiguë myéloïde et le Syndrome myélodysplasique ont été signalés dans une étude clinique chez des patients présentant un MM non préalablement traité recevant l’association de melphalan, prednisone et thalidomide (MPT)
Description de certains effets indésirables
Affections hématologiques et du système lymphatique
Les effets indésirables hématologiques sont présentés comparativement à ceux observés avec le comparateur, en raison des effets indésirables significatifs de celui-ci dans ces affections (Tableau 4).
Tableau 4 : Comparaison des affections hématologiques pour les associations melphalan-prednisone (MP) et melphalan-prednisone-thalidomide (MPT) dans l’étude IFM 99-06 (voir rubrique 5.1)
|
|
n (% de patients) |
|
|
|
MP (n=193) |
MPT (n=124) |
|
|
Grades 3 et 4* |
|
|
Neutropénie |
57 (29,5) |
53 (42,7) |
|
Leucopénie |
32 (16,6) |
32 (25,8) |
|
Anémie |
28 (14,5) |
17 (13,7) |
|
Lymphopénie |
14 (7,3) |
15 (12,1) |
|
Thrombocytopénie |
19 (9,8) |
14 (11,3) |
* Critères de l’OMS
Une neutropénie fébrile et une pancytopénie, non observées dans l’étude pivot, ont été rapportées comme effets indésirables supplémentaires lors du suivi post commercialisation du thalidomide.
Tératogénicité
Le risque de morts in utero ou d’anomalies congénitales graves, principalement la phocomélie, est extrêmement élevé. Le thalidomide ne doit en aucun cas être administré pendant la grossesse (voir rubriques 4.4 et 4.6).
Évènements thrombo-emboliques veineux et artériels
Un risque accru de thrombo-embolie veineuse (tels que thrombose veineuse profonde, embolie pulmonaire) et de thrombo-embolie artérielle (tels qu’infarctus du myocarde et accident vasculaire cérébral) a été décrit chez les patients recevant du thalidomide (voir rubrique 4.4).
Neuropathie périphérique
La neuropathie périphérique est un effet indésirable très fréquent, potentiellement grave, associé au traitement par le thalidomide, pouvant entraîner des lésions irréversibles (voir rubrique 4.4). La neuropathie périphérique se produit généralement à la suite d’une administration prolongée sur plusieurs mois. Toutefois, certains cas ont été observés après une utilisation de courte durée. La fréquence des évènements neuropathiques menant à l’arrêt, à la réduction ou à l’interruption de la dose augmente avec une dose cumulée et avec la durée du traitement. Les symptômes peuvent apparaître un certain temps après l’arrêt du traitement par le thalidomide. Ils peuvent disparaître lentement ou pas du tout.
Syndrome d’encéphalopathie postérieure réversible (SEPR)/syndrome de leucoencéphalopathie postérieure réversible (SLPR)
Des cas de SEPR/SLPR ont été rapportés. Les signes et symptômes étaient des troubles visuels, des céphalées, des convulsions et une altération de l’état mental, avec ou sans hypertension associée.
Le diagnostic de SEPR/SLPR doit être confirmé par imagerie cérébrale. Dans la majorité des cas rapportés, les patients présentaient des facteurs de risque reconnus de SEPR/SLPR, notamment hypertension, insuffisance rénale et corticothérapie à dose élevée et/ou chimiothérapie concomitantes.
Leucémie aiguë myéloblastique (LAM) et syndromes myélodysplasiques (SMD)
Des cas de LAM et de SMD ont été rapportés dans une étude clinique chez des patients présentant un myélome multiple non préalablement traité recevant l’association de melphalan, prednisone et thalidomide (voir rubrique 4.4).
Réactions allergiques et réactions cutanées sévères
Des cas de réactions allergiques, y compris d’angio-oedème, de réaction anaphylactique et de réactions cutanées sévères comme le syndrome de Stevens-Johnson, la NET et le syndrome DRESS, ont été signalés en association avec un traitement par thalidomide. En cas de suspicion d’angio-oedème, de réaction anaphylactique, de syndrome de Stevens-Johnson, de NET ou de syndrome DRESS, le traitement par le thalidomide ne doit pas être repris (voir rubriques 4.2 et 4.4).
Sujets âgés
Le profil des effets indésirables rapportés chez les patients âgés > 75 ans traités par le thalidomide 100 mg une fois par jour a été comparable à celui observé chez les patients âgés ≤ 75 ans traités par le thalidomide 200 mg une fois par jour (voir tableau 3). Toutefois la fréquence de survenue des effets indésirables graves est plus élevée chez les patients âgés > 75 ans.
Déclaration des effets indésirables suspectés
La déclaration des effets indésirables suspectés après autorisation du médicament est importante. Elle permet une surveillance continue du rapport bénéfice/risque du médicament. Les professionnels de santé déclarent tout effet indésirable suspecté via le système national de déclaration : Agence nationale de sécurité du médicament et des produits de santé (ANSM) et réseau des Centres Régionaux de Pharmacovigilance - Site internet : https://signalement.social-sante.gouv.fr/ .
Dix-huit cas de surdosage ont été signalés dans la littérature concernant des doses allant jusqu’à 14,4 grammes. Dans treize de ces cas, les patients avaient pris du thalidomide seul ; les quantités allaient de 350 mg à 4000 mg. Ces patients ne présentaient pas de symptômes ou présentaient des symptômes tels que somnolence, irritabilité, malaise et/ou céphalées. Chez un enfant de 2 ans ayant pris 700 mg, on a observé une réponse plantaire anormale associée à de la somnolence et de l’irritabilité. Aucun décès n’a été signalé et aucun cas de surdosage n’a été à l’origine de séquelles. Il n’existe aucun antidote spécifique en cas de surdosage au thalidomide. En cas de surdosage, les signes vitaux du patient doivent être surveillés et un traitement symptomatique approprié doit être prodigué pour maintenir une pression artérielle et un état respiratoire normaux.
5. PROPRIETES PHARMACOLOGIQUES
5.1. Propriétés pharmacodynamiques
Classe pharmacothérapeutique : Immunosuppresseurs, autres immunosuppresseurs, Code ATC : L04AX02.
Le thalidomide est une molécule chirale. C’est le racémate (+)-(R)- et (-)-(S)-thalidomide qui est utilisé. Le spectre d’activité du thalidomide n’est pas entièrement caractérisé.
Mécanisme d’action
Le thalidomide présente des propriétés anti-inflammatoires, immunomodulatrices et potentiellement antitumorales. Les essais in vitro et les études cliniques suggèrent que les effets immunomodulateurs, anti-inflammatoires et antitumoraux du thalidomide sont liés à l’inhibition de la production excessive de TNF-α (Tumor Necrosis Factor-alpha), à une intervention sur les molécules de surface impliquées dans la migration des leucocytes et à une activité antiangiogénique. Le thalidomide possède également des propriétés hypnotiques et sédatives d’origine centrale, différentes de celles des barbituriques. Il n’a aucun effet antibactérien.
Efficacité et sécurité cliniques
Les résultats de l’étude multicentrique, en groupes parallèles, ouverte et randomisée de phase 3 IFM 99-06 ont fait apparaître un gain de survie quand le thalidomide est utilisé en association au melphalan et à la prednisone pendant 12 cycles de 6 semaines pour le traitement du myélome multiple de novo. Dans cette étude, les patients étaient âgés de 65 à 75 ans, avec 41 % (183/447) des patients âgés de 70 ans ou plus. La dose médiane de thalidomide était de 217 mg et > 40 % des patients ont reçu 9 cycles. Le melphalan et la prednisone ont été administrés à une dose de respectivement 0,25 mg/kg/jour et 2 mg/kg/jour les jours 1 à 4 de chaque cycle de 6 semaines.
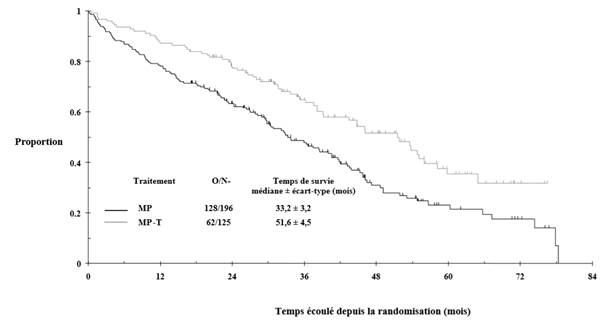
Suite à l’analyse per protocole, une actualisation a été réalisée pour l’étude IFM 99-06, fournissant des données de suivi supplémentaires de 15 mois. La survie globale médiane était de 51,6 ± 4,5 et 33,2 ± 3,2 mois dans les groupes MPT et MP, respectivement (IC à 97,5 % 0,42 à 0,84). Cette différence de 18 mois était statistiquement significative, avec un hazard ratio de réduction du risque de décès dans le groupe MPT de 0,59, intervalle de confiance à 97,5 % de 0,42-0,84 et valeur p de < 0,001 (voir Figure 1).
Figure 1 : Taux de survie globale selon le traitement
Population pédiatrique
L’Agence européenne des médicaments a accordé une dérogation à l’obligation de soumettre les résultats d’études réalisées avec le thalidomide dans tous les sous-groupes de la population pédiatrique dans l’indication du myélome multiple (voir rubrique 4.2 pour les informations concernant l’usage pédiatrique).
5.2. Propriétés pharmacocinétiques
L’absorption du thalidomide est lente après administration par voie orale. Les concentrations plasmatiques maximales sont atteintes entre 1 et 5 heures après l’administration. L’ingestion concomitante d’aliments retarde l’absorption mais n’a pas d’incidence sur le niveau d’absorption.
Distribution
Le taux de liaison avec les protéines plasmatiques des énantiomères (+)-(R) et (-)-(S) est respectivement de 55 % et 65 %. Le thalidomide est présent dans le sperme à des niveaux similaires aux concentrations plasmatiques (voir rubrique 4.4). L’âge, le sexe, la fonction rénale et les paramètres biologiques cliniques n’ont pas d’effet significatif sur la distribution du thalidomide.
Biotransformation
Le thalidomide est métabolisé presque exclusivement par hydrolyse non enzymatique. Dans le plasma, le thalidomide sous forme inchangée représente 80 % des composants en circulation. Le thalidomide sous forme inchangée est un composant mineur (moins de 3 % de la dose) dans les urines. En plus du thalidomide, les produits hydrolytiques N-(o-carboxybenzoyle) glutarimide et phthaloyl-isoglutamine, issus de processus non enzymatiques, sont également retrouvés dans le plasma et en majorité dans les urines.
Le métabolisme oxydatif ne contribue pas de façon significative au métabolisme global du thalidomide. Le thalidomide subit une métabolisation hépatique limitée, catalysée par le cytochrome P450. Des données in vitro indiquent que la prednisone peut donner lieu à une induction enzymatique susceptible de réduire l’exposition systémique des médicaments pris en concomitance. La pertinence in vivo de ces observations n’est pas connue.
Élimination
La demi-vie d’élimination moyenne du thalidomide dans le plasma après des doses uniques comprises entre 50 et 400 mg administrées par voie orale était de 5,5 à 7,3 heures. Après administration d’une dose orale unique de 400 mg de thalidomide radiomarqué, la récupération moyenne totale, au jour 8, a été de 93,6 % de la dose administrée. La majorité de la dose radioactive a été excrétée dans les 48 heures suivant l’administration. La voie rénale a été la voie principale d’élimination (plus de 90 %), tandis que l’excrétion fécale a été mineure.
Il existe une relation linéaire entre le poids et la clairance estimée du thalidomide. Chez des patients atteints d’un myélome multiple pesant de 47 à 133 kg, la clairance du thalidomide a été d’environ 6 à 12 l/h, ce qui représente une augmentation de la clairance de 0,621 l/h pour chaque augmentation du poids de 10 kg.
Linéarité/non-linéarité
L’exposition systémique totale (ASC) est proportionnelle à la dose pour des doses uniques. La pharmacocinétique ne dépend pas du facteur temps.
Insuffisance rénale et hépatique
Le métabolisme du thalidomide par le système du cytochrome P450 est minime et le thalidomide sous forme inchangée n’est pas éliminé par voie rénale. Les mesures de la fonction rénale (ClCr) et de la fonction hépatique (paramètres sanguins) indiquent un effet minime de ces fonctions sur la pharmacocinétique du thalidomide. De ce fait, le métabolisme du thalidomide n’est pas susceptible d’être modifié en cas d’insuffisance hépatique ou rénale. Les données chez des patients atteints d’insuffisance rénale terminale semblent indiquer l’absence d’effet de la fonction rénale sur la pharmacocinétique du thalidomide.
5.3. Données de sécurité préclinique
Une diminution du nombre de plaquettes a été observée dans les études menées sur la souris et le rat. Cette diminution semble être liée au thalidomide et a été observée à des expositions supérieures à 2,4 fois l’exposition humaine. Cette diminution n’a pas induit de signes cliniques.
Dans une étude d’un an menée sur des chiens, on a observé une hypertrophie et/ou une coloration bleuâtre des glandes mammaires et un cycle œstral prolongé chez les femelles soumises à des expositions de respectivement 1,8 fois l’exposition humaine ou supérieures à 3,6 fois l’exposition humaine. La pertinence pour les êtres humains est inconnue.
L’effet du thalidomide sur la fonction thyroïdienne a été évalué chez des rats et des chiens. Aucun effet n’a été observé chez les chiens. Toutefois, une baisse apparente liée à la dose des taux de T4 libre et totale a été observée chez les rats, plus particulièrement chez les femelles.
Aucun effet mutagène ni génotoxique n’a été mis en évidence lors des essais de génotoxicité menés sur le thalidomide. Aucune preuve de cancérogénicité n’a été observée après une exposition d’environ 15, 13 et 39 fois la dose de départ recommandée chez les souris, les rats mâles et les rats femelles respectivement.
L’effet tératogène du thalidomide chez l’animal dépend des espèces. Le thalidomide est tératogène chez l’homme.
Une étude sur les lapins n’a démontré aucun effet sur les indices de fertilité chez les mâles ou les femelles, bien qu’une dégénérescence des testicules ait été observée chez les mâles.
Une étude péri- et postnatale menée sur les lapins et évaluant le thalidomide administré à des doses allant jusqu’à 500 mg/kg/jour a provoqué des avortements, une augmentation du nombre de mort nés et une baisse de viabilité de la descendance pendant l’allaitement. Chez les lapins dont la mère a reçu du thalidomide, on a observé une hausse de la fréquence des avortements, un ralentissement de la prise de poids, des troubles d’apprentissage et de mémoire, une baisse de fertilité et une baisse d’indice de gestation.
Isomalt (E953), croscarmellose sodique, fumarate de stéaryle sodique
Enveloppe des gélules :
Gélatine, dioxyde de titane (E171).
3 ans.
6.4. Précautions particulières de conservation
A conserver à une température ne dépassant pas 30°C.
6.5. Nature et contenu de l'emballage extérieur
Plaquettes (PVC/PCTFE/Aluminium) contenant 14 gélules. Les gélules sont conditionnées dans des étuis « portefeuille » contenant 28 gélules (2 plaquettes).
Plaquettes prédécoupées unitaires (PVC/PCTFE/Aluminium) contenant 1x7 gélules. Les gélules sont conditionnées dans des boîtes en carton contenant 1x28 gélules (4 plaquettes).
Toutes les présentations peuvent ne pas être commercialisées.
6.6. Précautions particulières d’élimination et de manipulation
Les gélules ne doivent pas être ouvertes ou écrasées. Si de la poudre de thalidomide entre en contact avec la peau, laver immédiatement et abondamment la peau au savon et à l’eau. En cas de contact avec les muqueuses, rincer abondamment à l’eau.
Les professionnels de santé et les aidants doivent porter des gants jetables pour manipuler la plaquette ou la gélule. Les gants doivent ensuite être retirés avec précaution afin d’éviter une exposition cutanée, placés dans un sac plastique en polyéthylène à fermeture hermétique et éliminés conformément à la réglementation en vigueur. Les mains doivent ensuite être soigneusement lavées au savon et à l’eau. Les femmes enceintes ou qui pensent l’être ne doivent pas manipuler la plaquette ou la gélule (voir rubrique 4.4).
Retourner toutes les gélules non utilisées au pharmacien à la fin du traitement.
7. TITULAIRE DE L’AUTORISATION DE MISE SUR LE MARCHE
635 rue de la chaude riviere
59000 LILLE
8. NUMERO(S) D’AUTORISATION DE MISE SUR LE MARCHE
· 34009 550 696 4 5 : 14 gélules sous plaquettes (PVC/PCTFE/Aluminium). Boîte de 2 plaquettes.
· 34009 550 696 5 2 : 7 gélules sous plaquettes prédécoupées unitaires (PVC/PCTFE/Aluminium). Boîte de 4 plaquettes.
9. DATE DE PREMIERE AUTORISATION/DE RENOUVELLEMENT DE L’AUTORISATION
[à compléter ultérieurement par le titulaire]
10. DATE DE MISE A JOUR DU TEXTE
[à compléter ultérieurement par le titulaire]
Sans objet.
12. INSTRUCTIONS POUR LA PREPARATION DES RADIOPHARMACEUTIQUES
Liste I
Médicament soumis à prescription hospitalière.
Prescription réservée aux spécialistes en oncologie ou en hématologie, ou aux médecins compétents en cancérologie ou en maladies du sang.
Médicament nécessitant une surveillance particulière pendant le traitement :
· Pour tous les patients :
o la première prescription nécessite le recueil de l'accord de soins, la remise d'un carnet patient et d'une fiche de renseignement complétés ;
o la première délivrance doit être accompagnée de l'envoi immédiat au laboratoire de la fiche de recueil d'informations complétée.
· Pour les femmes susceptibles de procréer :
o la prescription est limitée à 1 mois de traitement ; elle est subordonnée à l'obtention d'un résultat négatif de test de grossesse, qui doit être réalisé tous les mois, dans les 3 jours précédant la prescription ; la date et le résultat du test de grossesse doivent être mentionnés dans le carnet patient ;
o la délivrance doit être effectuée au plus tard 7 jours après la prescription et après avoir vérifié la date et le résultat du test de grossesse ; la date de délivrance doit être mentionnée dans le carnet patient.
o après la première délivrance, les délivrances suivantes doivent être accompagnées de l'envoi immédiat au laboratoire d’une copie du carnet patient complété en ce qui concerne la date et le résultat du test de grossesse mensuel.
ANSM - Mis à jour le : 11/06/2025
THALIDOMIDE ACCORD 50 mg, gélule
Thalidomide
ATTENTION
Le thalidomide provoque des anomalies congénitales et la mort du fœtus. Ne prenez pas de thalidomide si vous êtes enceinte ou si vous êtes en âge de devenir enceinte. Vous devez respecter les recommandations de contraception qui vous ont été données par votre médecin.
· Gardez cette notice. Vous pourriez avoir besoin de la relire.
· Si vous avez d’autres questions, interrogez votre médecin, votre pharmacien ou votre infirmier/ère.
· Ce médicament vous a été personnellement prescrit. Ne le donnez pas à d’autres personnes. Il pourrait leur être nocif, même si les signes de leur maladie sont identiques aux vôtres.
· Si vous ressentez un quelconque effet indésirable, parlez-en à votre médecin, votre pharmacien ou votre infirmier/ère. Ceci s’applique aussi à tout effet indésirable qui ne serait pas mentionné dans cette notice. Voir rubrique 4.
1. Qu'est-ce que THALIDOMIDE ACCORD 50 mg, gélule et dans quels cas est-il utilisé ?
2. Quelles sont les informations à connaître avant de prendre THALIDOMIDE ACCORD 50 mg, gélule ?
3. Comment prendre THALIDOMIDE ACCORD 50 mg, gélule ?
4. Quels sont les effets indésirables éventuels ?
5. Comment conserver THALIDOMIDE ACCORD 50 mg, gélule ?
6. Contenu de l’emballage et autres informations.
1. QU’EST-CE QUE THALIDOMIDE ACCORD 50 mg, gélule ET DANS QUELS CAS EST-IL UTILISE ?
Classe pharmacothérapeutique : Immunosuppresseurs, autres immunosuppresseurs, Code ATC : L04AX02.
Qu’est-ce que THALIDOMIDE ACCORD ?
THALIDOMIDE ACCORD contient une substance active appelée thalidomide. Ce médicament appartient à un groupe de médicaments qui modifient le fonctionnement de votre système immunitaire.
Dans quel cas THALIDOMIDE ACCORD est-il utilisé ?
THALIDOMIDE ACCORD est utilisé en association avec deux autres médicaments appelés « melphalan » et « prednisone » pour traiter les patients adultes présentant un type de cancer appelé myélome multiple.
Il est utilisé pour traiter les patients chez lesquels un myélome multiple a été diagnostiqué récemment et qui n’ont pas reçu préalablement d’autre traitement pour leur myélome multiple, qui ont 65 ans ou plus ou qui ont moins de 65 ans et qui ne peuvent pas être traités par une chimiothérapie à haute dose, qui peut être très difficile à supporter pour l’organisme.
Qu’est-ce que le myélome multiple ?
Le myélome multiple est un type de cancer touchant un certain type de globule blanc appelé plasmocyte. Ces cellules s’accumulent dans la moelle osseuse et se divisent de façon incontrôlée. Cela peut entraîner une atteinte des os et des reins.
En général, le myélome multiple ne peut pas être guéri. Cependant, les signes et symptômes peuvent régresser de façon importante ou disparaître pendant une certaine période. Cela est appelé une « rémission ».
Comment agit THALIDOMIDE ACCORD ?
THALIDOMIDE ACCORD agit en aidant le système immunitaire de l’organisme et en attaquant directement le cancer. Il agit de plusieurs façons différentes :
· en arrêtant le développement des cellules cancéreuses ;
· en arrêtant la croissance des vaisseaux sanguins dans la tumeur ;
· en stimulant une partie du système immunitaire pour attaquer les cellules cancéreuses.
2. QUELLES SONT LES INFORMATIONS A CONNAITRE AVANT DE PRENDRE THALIDOMIDE ACCORD 50 mg, gélule ?
Votre médecin vous aura remis un carnet éducatif destiné aux patients. Lisez ce document attentivement et respectez les instructions qui y figurent.
Si vous ne comprenez pas ces indications, veuillez consulter votre médecin pour obtenir plus d’informations avant de prendre du thalidomide. Consultez également la rubrique « Avertissements et précautions » et « Grossesse et allaitement » pour des informations complémentaires.
Ne prenez jamais THALIDOMIDE ACCORD 50 mg, gélule
· si vous êtes enceinte, si vous pensez que vous pourriez l’être ou si vous prévoyez de l’être, car THALIDOMIDE ACCORD provoque des anomalies congénitales et la mort du fœtus.
· si vous êtes en âge de devenir enceinte, sauf si vous êtes capable de prendre les mesures contraceptives nécessaires ou d’y adhérer pour éviter une grossesse (voir rubrique 2 « Avertissements et précautions » et « Grossesse et allaitement »).
· si vous êtes en âge de devenir enceinte, votre médecin notera lors de chaque prescription que les mesures nécessaires ont été prises et vous remettra une copie de cette confirmation.
· si vous êtes allergique au thalidomide ou à l’un des autres composants contenus dans ce médicament, mentionnés dans la rubrique 6 « Contenu de l’emballage et autres informations ».
Ne prenez pas THALIDOMIDE ACCORD si l’une de ces situations vous concerne. En cas de doute, adressez-vous à votre médecin ou votre pharmacien avant de prendre THALIDOMIDE ACCORD.
Avertissements et précautions
Adressez-vous à votre médecin, pharmacien ou infirmier/ère avant de prendre ce médicament, si vous vous trouvez dans l’une des situations suivantes :
Pour les femmes prenant THALIDOMIDE ACCORD :
Avant de débuter le traitement, vous devez vérifier avec votre médecin si vous êtes en âge de devenir enceinte, même si cela vous semble improbable. Même si vous n’avez pas de saignement menstruel après un traitement anti-cancéreux, vous pouvez tomber enceinte.
Si vous êtes en âge de devenir enceinte :
· Vous devrez réaliser un test de grossesse sous le contrôle de votre médecin :
o avant le traitement,
o toutes les 4 semaines pendant le traitement,
o 4 semaines après la fin du traitement.
· Vous devrez utiliser une méthode efficace de contraception :
o au moins 4 semaines avant le début du traitement,
o pendant le traitement,
o durant au moins 4 semaines après l’arrêt du traitement.
Votre médecin vous conseillera sur les moyens de contraception adaptés à votre cas.
Si vous êtes en âge de devenir enceinte, votre médecin indiquera à chaque prescription que les mesures nécessaires décrites ci-dessus ont été prises.
Pour les hommes prenant THALIDOMIDE ACCORD :
Le thalidomide passe dans le sperme. Par conséquent, vous ne devez pas avoir de rapports sexuels non protégés, même si vous avez eu une vasectomie.
· Il faut éviter toute grossesse et toute exposition durant la grossesse. Utilisez toujours un préservatif :
o pendant le traitement,
o pendant au moins 7 jours après l’arrêt du traitement.
· Vous ne devez pas donner votre sperme :
o pendant le traitement,
o pendant au moins 7 jours après l’arrêt du traitement.
Pour tous les patients
Adressez-vous à votre médecin avant de prendre THALIDOMIDE ACCORD si :
· vous ne comprenez pas les conseils de contraception qui vous ont été fournis par votre médecin ou vous ne vous sentez pas capable de suivre ces instructions.
· vous avez des antécédents de crise cardiaque (infarctus du myocarde), vous avez déjà développé un caillot sanguin dans le passé ou si vous fumez, si vous avez une tension artérielle élevée (hypertension) ou un taux de cholestérol élevé. Pendant le traitement par THALIDOMIDE ACCORD, le risque de formation de caillots sanguins dans les veines et les artères est augmenté (voir aussi rubrique 4 « Quels sont les effets indésirables éventuels ? »).
· vous avez présenté ou vous présentez actuellement des neuropathies telles que des lésions nerveuses causant des engourdissements, une mauvaise coordination des mouvements ou des douleurs dans vos mains ou vos pieds (voir aussi rubrique 4 « Quels sont les effets indésirables éventuels ? »).
· vous avez souffert ou souffrez d’un ralentissement du rythme cardiaque (signe de bradycardie).
· vous avez une pression artérielle élevée dans les artères pulmonaires (voir aussi rubrique 4 « Quels sont les effets indésirables éventuels ? »).
· vous avez une diminution du nombre de globules blancs (neutropénie) associée à de la fièvre et une infection.
· vous avez une diminution du nombre de plaquettes. Vous serez plus susceptible d’avoir des saignements et des ecchymoses.
· vous avez ou avez eu des lésions au foie (troubles hépatiques), dont des résultats anormaux des tests hépatiques.
· vous présentez ou avez présenté dans le passé des réactions cutanées sévères, appelées syndrome de Stevens-Johnson, nécrolyse épidermique toxique ou réaction médicamenteuse avec éosinophilie et symptômes systémiques (également appelé syndrome DRESS ou syndrome d’hypersensibilité médicamenteuse). (Pour une description des symptômes, voir la rubrique 4 « Quels sont les effets indésirables éventuels ? »).
· vous avez développé une réaction allergique pendant le traitement par thalidomide, par exemple éruption cutanée, démangeaisons, gonflement (œdème), sensations vertigineuses ou difficultés pour respirer.
· vous avez souffert de somnolence.
· vous avez présenté de la fièvre, des frissons et des tremblements intenses, éventuellement compliqués par une tension artérielle basse et une confusion (possibles symptômes d’infection grave).
· vous avez ou avez déjà eu dans le passé une infection virale, en particulier varicelle-zona, hépatite B, infection par le VIH. En cas de doute, adressez-vous à votre médecin. Le traitement par THALIDOMIDE ACCORD peut provoquer une réactivation du virus chez les patients qui en sont porteurs, entraînant une récidive de l’infection. Votre médecin doit vérifier si vous avez eu dans le passé une infection au virus de l’hépatite B.
· vous avez des problèmes rénaux ou hépatiques (voir aussi rubrique 4 « Quels sont les effets indésirables éventuels ? »).
À tout moment pendant ou après votre traitement, informez immédiatement votre médecin ou votre infirmier/ère si vous constatez chez vous : une vision floue ou double, ou une perte de la vision, une difficulté à parler, une faiblesse dans un bras ou une jambe, un changement dans la façon dont vous marchez ou des problèmes d’équilibre, un engourdissement persistant, une diminution ou une perte de sensation, une perte de mémoire ou de la confusion. Tous ces symptômes peuvent être révélateurs d’une maladie du cerveau grave et potentiellement fatale connue sous le nom de leucoencéphalopathie multifocale progressive (LEMP). Si vous aviez ces symptômes avant le traitement par Thalidomide Accord, informez votre médecin de toute modification de ces symptômes.
Votre médecin vérifiera peut-être si vous avez une charge tumorale élevée dans tout le corps, y compris dans la moelle osseuse. Cela peut entraîner une complication dans laquelle la destruction des cellules tumorales entraîne des taux anormaux de substances chimiques dans l’organisme, ce qui peut provoquer une insuffisance rénale (cette complication est appelée « syndrome de lyse tumorale ») (voir aussi rubrique 4 « Quels sont les effets indésirables éventuels ? »).
Votre médecin devra vérifier si vous n’avez pas d’autres types d’hémopathies malignes (appelées leucémie aiguë myéloblastique et syndromes myélodysplasiques) au cours de votre traitement par THALIDOMIDE ACCORD (voir aussi rubrique 4 « Quels sont les effets indésirables éventuels ? »).
Vous ne devez pas faire de dons de sang pendant le traitement par THALIDOMIDE ACCORD et pendant au moins 7 jours après l’arrêt du traitement.
Votre fonction thyroïdienne pourra être contrôlée avant que vous commenciez à prendre le thalidomide et surveillée pendant le traitement.En cas de doute sur les informations ci-dessus, parlez-en à votre médecin avant de prendre THALIDOMIDE ACCORD.
Enfants et adolescents
L’utilisation de THALIDOMIDE ACCORD n’est pas recommandée chez les enfants et les adolescents âgés de moins de 18 ans.
Autres médicaments et THALIDOMIDE ACCORD 50 mg, gélule
Informez votre médecin ou pharmacien si vous prenez ou avez récemment pris tout autre médicament. Cela inclut les médicaments obtenus sans ordonnance, y compris les produits de phytothérapie.
Veillez à informer votre médecin si vous prenez les médicaments suivants :
· des médicaments pouvant entraîner une somnolence, car le thalidomide peut accroître leurs effets. Cela inclut les sédatifs (tels que les anxiolytiques, les hypnotiques, les antipsychotiques, les antihistaminiques H1, les opioïdes et les barbituriques) ;
· des médicaments qui ralentissent le rythme cardiaque (qui induisent une bradycardie, tels que les anticholinestérasiques et les bêta-bloquants) ;
· des médicaments utilisés pour traiter les troubles cardiaques et leurs complications (tels que la digoxine) ou pour fluidifier le sang (tels que la warfarine) ;
· des médicaments associés à une neuropathie, comme d’autres traitements anticancéreux ;
· des contraceptifs.
THALIDOMIDE ACCORD 50 mg, gélule avec des aliments, boissons et de l’alcool
Ne buvez pas d’alcool pendant le traitement par THALIDOMIDE ACCORD. La prise de THALIDOMIDE ACCORD en association avec l’alcool peut entraîner une somnolence accrue.
Grossesse et allaitement
Si vous êtes enceinte ou que vous allaitez, si vous pensez être enceinte ou planifiez une grossesse, demandez conseil à votre médecin ou pharmacien avant de prendre ce médicament.
Grossesse
Le thalidomide cause des anomalies congénitales graves ou le décès d’un enfant à naître.
· La prise d’une seule gélule par une femme enceinte peut entraîner des anomalies congénitales graves chez le bébé.
· Ces anomalies peuvent être des bras ou des jambes courts, des mains ou des pieds malformés, des anomalies de la vue ou de l’ouïe et des problèmes au niveau des organes internes.
Si vous êtes enceinte, vous ne devez pas prendre THALIDOMIDE ACCORD. De plus, vous ne devez pas tomber enceinte pendant le traitement par THALIDOMIDE ACCORD.
Vous devez donc utiliser un moyen de contraception efficace si vous êtes une femme en âge de devenir enceinte (voir la section « Quelles sont les informations à connaître avant de prendre THALIDOMIDE ACCORD ? » de la rubrique 2).
Vous devez arrêter le traitement et informer immédiatement votre médecin si :
· Vous n’avez pas eu ou pensez ne pas avoir eu vos règles ou vous avez un saignement menstruel inhabituel ou vous pensez être enceinte ;
· Vous avez eu un rapport hétérosexuel sans utiliser de méthode efficace de contraception.
Si vous tombez enceinte durant le traitement par le thalidomide, vous devez arrêter le traitement et en informer immédiatement votre médecin.
Pour les hommes prenant THALIDOMIDE ACCORD qui ont une partenaire en âge de procréer, voir la section « Quelles sont les informations à connaître avant de prendre THALIDOMIDE ACCORD» de la rubrique 2. Si votre partenaire découvre qu’elle est enceinte pendant que vous prenez du thalidomide, vous devez en informer immédiatement votre médecin.
Allaitement
N’allaitez pas pendant votre traitement par THALIDOMIDE ACCORD, car on ignore si le thalidomide passe dans le lait maternel humain.
Conduite de véhicules et utilisation de machines
Il est déconseillé de conduire ou d’utiliser des machines si vous ressentez des effets indésirables tels que des vertiges, une fatigue, une somnolence ou des troubles de la vision
THALIDOMIDE ACCORD 50 mg, gélule contient de l’isomalt
Si votre médecin vous a informé(e) d’une intolérance à certains sucres, contactez-le avant de prendre ce médicament.
THALIDOMIDE ACCORD 50 mg, gélule contient du sodium
Ce médicament contient moins de 1 mmol (23 mg) de sodium par gélule, c’est-à-dire qu’il est essentiellement « sans sodium ».
3. COMMENT PRENDRE THALIDOMIDE ACCORD 50 mg, gélule ?
Combien en prendre ?
La dose recommandée chez les adultes âgés de 75 ans ou moins est de 200 mg (4 gélules de 50 mg) par jour ou de 100 mg (2 gélules de 50 mg) par jour chez les adultes âgés de plus de 75 ans. Toutefois, votre médecin déterminera la dose adaptée à votre cas, surveillera votre évolution et pourra ajuster la dose. Il vous indiquera comment et combien de temps prendre THALIDOMIDE ACCORD (voir rubrique 2 « Quelles sont les informations à connaître avant de prendre THALIDOMIDE ACCORD ? »).
THALIDOMIDE ACCORD est pris une fois par jour en plusieurs cycles de traitement (chaque cycle durant 6 semaines), en association au melphalan et à la prednisone qui sont pris les jours 1 à 4 de chaque cycle de 6 semaines.
Comment et quand prendre ce médicament ?
· N’ouvrez pas les gélules, ne les cassez pas et ne les mâchez pas. Si la poudre d’une gélule de THALIDOMIDE ACCORD ouverte entre en contact avec la peau, lavez immédiatement et abondamment la peau au savon et à l’eau.
· Les professionnels de santé, les aidants et les membres de la famille doivent porter des gants jetables pour manipuler la plaquette ou la gélule. Les gants doivent ensuite être retirés avec précaution afin d’éviter une exposition cutanée, placés dans un sac plastique en polyéthylène à fermeture hermétique et éliminés conformément à la réglementation en vigueur. Les mains doivent ensuite être soigneusement lavées au savon et à l’eau. Les femmes enceintes ou qui pensent l’être ne doivent pas manipuler la plaquette ou la gélule.
· Ce médicament est à prendre par voie orale.
· Vous devez avaler les gélules de THALIDOMIDE ACCORD entières, avec un grand verre d’eau.
· Ne cassez pas les gélules et ne les mâchez pas.
· Prenez les gélules une fois par jour, avant d’aller vous coucher pour éviter la somnolence au cours de la journée.
Pour sortir la gélule de la plaquette, appuyez seulement sur une extrémité de la gélule pour la pousser à travers la pellicule d’aluminium. N’exercez pas de pression sur le centre de la gélule car cela peut provoquer sa rupture.
Si vous avez pris plus de THALIDOMIDE ACCORD 50 mg, gélule que vous n’auriez dû
Si vous avez pris plus de THALIDOMIDE ACCORD que vous n’auriez dû, prévenez immédiatement votre médecin ou allez immédiatement à l’hôpital. Si possible, prenez la boîte de médicaments et cette notice avec vous.
Si vous oubliez de prendre THALIDOMIDE ACCORD 50 mg, gélule
Si vous oubliez de prendre THALIDOMIDE ACCORD au moment habituel et
· que moins de 12 heures se sont écoulées depuis ce moment : prenez vos gélules immédiatement ;
· que plus de 12 heures se sont écoulées depuis ce moment : ne prenez pas vos gélules. Prenez les gélules suivantes à l’heure habituelle le jour suivant.
Si vous avez d’autres questions sur l’utilisation de ce médicament, demandez plus d’informations à votre médecin, à votre pharmacien ou à votre infirmier/ère.
4. QUELS SONT LES EFFETS INDESIRABLES EVENTUELS ?
Les effets indésirables suivants peuvent survenir avec ce médicament :
Arrêtez de prendre THALIDOMIDE ACCORD et consultez immédiatement votre médecin si vous remarquez les effets indésirables graves suivants. Vous pourriez avoir besoin d’un traitement médical urgent :
· Réactions cutanées extrêmement intenses et graves. Les réactions indésirables de la peau peuvent se manifester sous forme d’éruptions cutanées, avec ou sans vésicules. Les symptômes suivants peuvent apparaître : irritation de la peau, aphtes buccaux ou gonflement de la bouche, de la gorge, des yeux, du nez et de la zone autour des organes génitaux, oedème, fièvre et syndrome pseudo-grippal. Ces symptômes peuvent être des signes de réactions cutanées rares et graves tels que le syndrome de Stevens-Johnson, la nécrolyse épidermique toxique ou le syndrome DRESS.
· Réactions allergiques telles qu’éruption localisée ou généralisée avec démangeaisons, angio-oedème et réaction anaphylactique (des formes graves de réaction allergique qui peuvent se manifester sous forme d’urticaire, d’éruptions cutanées, de gonflement des yeux, de la bouche ou du visage, de difficulté à respirer ou de démangeaisons).
Si vous remarquez l’un des effets indésirables graves suivants, prévenez immédiatement votre médecin :
· Engourdissement, picotements, coordination anormale ou douleurs dans les mains et les pieds.
· Ceci peut être dû à des lésions nerveuses (appelées « neuropathie périphérique »), qui constituent un effet indésirable très fréquent. Il peut devenir très sévère, douloureux et invalidant. Si vous souffrez de tels symptômes, veuillez en discuter immédiatement avec votre médecin, qui pourra réduire la dose ou arrêter le traitement. Cet effet indésirable apparaît généralement plusieurs mois après la prise de ce médicament mais peut se produire plus tôt. Il peut également parfois se produire après l’arrêt du traitement. Il peut ne pas disparaître ou s’estomper lentement.
· Douleur vive dans la poitrine et difficulté à respirer.
· Cela peut être dû à des caillots sanguins dans les artères menant aux poumons (appelé « embolie pulmonaire »), qui est un effet indésirable fréquent. Cela peut se produire pendant le traitement ou après l’arrêt du traitement.
· Douleur dans les jambes, gonflement, en particulier des mollets.
· Ceci peut être dû à la formation de caillots dans les veines des jambes (thrombose veineuse profonde), qui est un effet indésirable fréquent. Cela peut se produire pendant le traitement ou après l’arrêt du traitement.
· Douleur dans la poitrine irradiant dans les bras, la nuque, les mâchoires, le dos ou l’estomac, transpiration et essoufflement, nausées ou vomissements.
· Cela peut être des symptômes de crise cardiaque/d’infarctus du myocarde (pouvant être dû à des caillots dans les artères du cœur).
· Troubles de la vision ou des difficultés d’élocution, qui sont temporaires.
· Cela peut être des symptômes d’accident vasculaire cérébral (pouvant être dû à la présence d’un caillot dans une artère du cerveau).
· Fièvre, frissons, mal de gorge, toux, aphtes dans la bouche ou tout autre symptôme d’infection.
· Saignement ou ecchymose en l’absence de blessure.
Les autres effets indésirables incluent :
Il est important de noter qu’un faible nombre de patients atteints d’un myélome multiple peuvent développer d’autres types de cancers, en particulier des hémopathies malignes (cancers du sang), et qu’il est possible que ce risque soit majoré en cas de traitement par THALIDOMIDE ACCORD. Par conséquent, votre médecin devra évaluer attentivement le bénéfice et le risque s’il vous prescrit THALIDOMIDE ACCORD.
Très fréquent (pouvant affecter plus de 1 personne sur 10)
· Constipation.
· Sensation de vertige.
· Somnolence et fatigue.
· Frissons (tremblements).
· Diminution des sensations ou sensations anormales (dysesthésie).
· Gonflement des mains et des pieds.
· Diminution du nombre de cellules sanguines. Ceci signifie que vous êtes plus susceptible de développer des infections. Votre médecin peut surveiller le nombre de vos cellules sanguines pendant le traitement par THALIDOMIDE ACCORD.
Fréquent (pouvant affecter jusqu’à 1 personne sur 10)
· Indigestion, nausées, vomissements et sécheresse de la bouche.
· Érythème, sécheresse de la peau.
· Diminution du nombre de globules blancs (neutropénie) accompagné de fièvre et d’infection.
· Diminution simultanée du nombre de globules rouges, de globules blancs et de plaquettes (pancytopénie).
· Sensation de faiblesse, d’évanouissement ou troubles de la marche, manque d’énergie ou de force, hypotension.
· Fièvre et malaise général.
· Convulsions.
· Vertiges, entraînant des difficultés à rester debout et marcher normalement.
· Vision trouble.
· Pneumonie, maladie pulmonaire.
· Battements de cœur lents, insuffisance cardiaque.
· Dépression, confusion, changements d’humeur, anxiété.
· Diminution de l’audition ou surdité.
· Maladie des reins (insuffisance rénale).
Peu fréquent (pouvant affecter jusqu’à 1 personne sur 100)
· Inflammation et gonflement des bronches au niveau des poumons (bronchite).
· Inflammation des cellules de la paroi de l’estomac.
· Perforation du gros intestin (côlon) pouvant entraîner une infection.
· Occlusion intestinale.
· Baisse de la pression artérielle en se levant (Hypotension orthostatique), pouvant entraîner des évanouissements.
· Irrégularités du rythme cardiaque (bloc cardiaque ou fibrillation auriculaire), étourdissement ou évanouissement.
Fréquence indéterminée (ne peut être estimée sur la base des données disponibles) :
· Insuffisance thyroïdienne (hypothyroïdie).
· Problèmes sexuels, par exemple difficulté à avoir une érection.
· Infection grave du sang (septicémie) accompagnée de fièvre, de frissons et de forts tremblements et qui peut être compliquée d’une hypotension et d’une confusion (choc septique).
· Syndrome de lyse tumorale – Des complications métaboliques peuvent survenir pendant le traitement du cancer et parfois même sans traitement. Ces complications sont causées par les produits de dégradation des cellules cancéreuses qui sont détruites. Elles peuvent inclure : des modifications du bilan sanguin, des taux élevés de potassium, de phosphore, d’acide urique et de faibles taux de calcium entraînant des modifications de la fonction rénale et du rythme cardiaque, des convulsions et dans certains cas le décès.
· Atteinte du foie (affection hépatique), incluant des anomalies des paramètres hépatiques.
· Saignement dans l’estomac ou les intestins (hémorragie digestive).
· Aggravation des symptômes de la maladie de Parkinson (tels que tremblements, dépression ou confusion).
· Douleur dans le haut de l’abdomen et/ou le dos qui peut être intense et persister quelques jours, accompagnée éventuellement de nausées, de vomissements, de fièvre et d’un pouls rapide – ces symptômes peuvent être dus à une inflammation du pancréas (pancréatite).
· Augmentation de la pression artérielle dans les vaisseaux qui irriguent les poumons, ce qui peut entraîner un essoufflement, une fatigue, des vertiges, une douleur dans la poitrine, un rythme cardiaque accéléré ou un gonflement des jambes ou des chevilles (hypertension artérielle pulmonaire).
· Infections virales, y compris zona (une maladie virale qui provoque une éruption douloureuse sous forme de vésicules) et récidive de l’hépatite B (qui peut provoquer un jaunissement de la peau et du blanc de l’œil, des urines foncées, des douleurs dans le côté droit de l’abdomen, une fièvre et des nausées ou vomissements).
· Maladie du cerveau, dont les symptômes comprennent des modifications visuelles, des céphalées, des convulsions et une confusion, avec ou sans hypertension associée (syndrome d’encéphalopathie postérieure réversible ou SEPR).
· Une maladie affectant la peau provoquée par l’inflammation de petits vaisseaux, ainsi que des douleurs articulaires et de la fièvre (vascularite leucocytoclasique).
Déclaration des effets secondaires
Si vous ressentez un quelconque effet indésirable, parlez-en à votre médecin, votre pharmacien ou à votre infirmier/ère. Ceci s’applique aussi à tout effet indésirable qui ne serait pas mentionné dans cette notice. Vous pouvez également déclarer les effets indésirables directement via le système national de déclaration : Agence nationale de sécurité du médicament et des produits de santé (ANSM) et réseau des Centres Régionaux de Pharmacovigilance - Site internet: https://signalement.social-sante.gouv.fr/
En signalant les effets indésirables, vous contribuez à fournir davantage d’informations sur la sécurité du médicament.
5. COMMENT CONSERVER THALIDOMIDE ACCORD 50 mg, gélule ?
Tenir ce médicament hors de la vue et de la portée des enfants.
N’utilisez pas ce médicament après la date de péremption indiquée sur l’étui « portefeuille » et/ou la boîte et la plaquette après EXP. La date de péremption fait référence au dernier jour de ce mois.
N’utilisez pas ce médicament si vous remarquez que l’emballage est endommagé ou a été ouvert.
A conserver à une température ne dépassant pas 30°C.
À la fin de votre traitement, vous devez ramener toutes les gélules non utilisées à un pharmacien ou médecin. Ces mesures permettront de prévenir des mauvais usages.
6. CONTENU DE L’EMBALLAGE ET AUTRES INFORMATIONS
Ce que contient THALIDOMIDE ACCORD 50 mg, gélule
· La substance active est : le thalidomide.
Thalidomide..................................................................................................................... 50 mg
Pour une gélule.
· Les autres composants sont :
L’isomalt (E953), le croscarmellose sodique, le sodium et le fumarate de stéaryle sodique. L’enveloppe de la gélule contient de la gélatine et du dioxyde de titane (E171).
Qu’est-ce que THALIDOMIDE ACCORD 50 mg, gélule et contenu de l’emballage extérieur
THALIDOMIDE ACCORD 50 mg, gélule sont des gélules blanches opaques de taille 4. Les gélules sont remplies de poudre blanche.
Plaquettes (PVC/PCTFE/Aluminium) contenant 14 gélules. Les gélules sont conditionnées dans des étuis « portefeuille » contenant 28 gélules (2 plaquettes).
Plaquettes prédécoupées unitaires (PVC/PCTFE/Aluminium) contenant 1x7 gélules. Les gélules sont conditionnées dans des boîtes en carton contenant 1x28 gélules (4 plaquettes).
Toutes les présentations peuvent ne pas être commercialisées.
Titulaire de l’autorisation de mise sur le marché
635 rue de la chaude riviere
59000 LILLE
Exploitant de l’autorisation de mise sur le marché
ACCORD HEALTHCARE FRANCE SAS
635 rue de la chaude riviere 59800 LILLE
PolIGONO Mocholi C/ Noáin 1
31110 Noáin
Navarra
ESPAGNE
ou
Medichem S.A.
Narcis Monturiol, 41A08970 Sant Joan Despí
Barcelona
Espagne
Ou
Bluepharma – Indústria Farmacêutica, S.A.
Eiras, Rua Adriano Lucas
Coimbra, 3020-430
Portugal
Ou
Bluepharma – Indústria Farmacêutica, S.A.
S. Martinho do Bispo
Coimbra, 3045-016
Portugal
Noms du médicament dans les Etats membres de l'Espace Economique Européen
Ce médicament est autorisé dans les Etats membres de l'Espace Economique Européen et au Royaume-Uni (Irlande du Nord) sous les noms suivants : Conformément à la réglementation en vigueur.
[À compléter ultérieurement par le titulaire]
La dernière date à laquelle cette notice a été révisée est :
[à compléter ultérieurement par le titulaire]
{MM/AAAA}.
Des informations détaillées sur ce médicament sont disponibles sur le site Internet de l’ANSM (France)