Dernière mise à jour le 02/02/2026
GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé
Indications thérapeutiques
· Chaque comprimé jaune contient une faible quantité de deux hormones féminines, 0,060 mg de gestodène et 0,015 mg d’éthinylestradiol.
· Les 4 comprimés blancs ne contiennent pas de substance active et sont appelés comprimés placebos.
· Les pilules contraceptives qui contiennent deux hormones sont appelées « pilules combinées ».
Présentations
> 1 plaquette(s) PVC-Aluminium de 24 comprimé(s) jaunes et de 4 comprimé(s) blancs
Code CIP : 34009 302 170 3 0
Déclaration de commercialisation : 30/11/2021
Cette présentation n'est pas agréée aux collectivités
> 3 plaquette(s) PVC-Aluminium de 24 comprimé(s) jaunes et de 4 comprimé(s) blancs
Code CIP : 34009 302 170 4 7
Déclaration de commercialisation : 24/06/2022
Cette présentation n'est pas agréée aux collectivités
Service médical rendu (SMR)
Amélioration du service médical rendu (ASMR)
Ce médicament étant un générique, l'ASMR n'a pas été évalué par la commission de la transparence (CT), il est possible de se référer à la /aux spécialité(s) de référence du groupe générique auquel appartient ce médicament (cliquez ici pour aller à la rubrique des groupes génériques)
ANSM - Mis à jour le : 27/04/2023
GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé
2. COMPOSITION QUALITATIVE ET QUANTITATIVE
Gestodène........................................................................................................................ 0,060 mg
Ethinylestradiol.................................................................................................................. 0,015 mg
Pour un comprimé pelliculé (comprimé jaune actif).
Excipient(s) à effet notoire : lactose monohydraté (57,61 mg), lécithine de soja (0,042 mg).
Les comprimés blancs ne contiennent pas de principes actifs (comprimés placebo).
Excipient(s) à effet notoire : lactose monohydraté : 70,897 mg.
Pour la liste complète des excipients, voir rubrique 6.1.
Le comprimé actif est un comprimé pelliculé jaune, rond, lisse, de 5,5 mm de diamètre.
Le comprimé placebo est un comprimé blanc, rond, biconvexe, de 5,5 mm de diamètre.
4.1. Indications thérapeutiques
La décision de prescrire GESTODENE/ETHINYLESTRADIOL BGR doit être prise en tenant compte des facteurs de risque de la patiente, notamment ses facteurs de risque de thromboembolie veineuse (TEV), ainsi que du risque de TEV associé à GESTODENE/ETHINYLESTRADIOL BGR en comparaison aux autres contraceptifs hormonaux combinés (CHC) (voir rubriques 4.3 et 4.4).
4.2. Posologie et mode d'administration
Comment prendre GESTODENE/ETHINYLESTRADIOL BGR
Les comprimés doivent être pris dans l’ordre indiqué sur la plaquette (un comprimé jaune actif les 24 premiers jours, un comprimé blanc inactif les 4 jours suivants), tous les jours environ à la même heure, avec un peu de liquide si nécessaire, sans arrêt entre deux plaquettes. Un comprimé doit être pris chaque jour pendant 28 jours consécutifs. Chaque plaquette suivante doit être commencée le lendemain de la prise du dernier comprimé de la plaquette précédente. Une hémorragie de privation débute habituellement 2 à 3 jours après le début de la prise des comprimés placebo (dernière rangée) et peut se poursuivre après le début de la plaquette suivante.
Comment débuter GESTODENE/ETHINYLESTRADIOL BGR
· Absence de contraception hormonale [le mois précédent]
La prise de comprimés doit commencer le 1er jour du cycle naturel de la patiente (c’est-à-dire le 1er jour de ses règles).
· Relais d’un autre contraceptif hormonal combiné (contraceptif oral combiné (COC), anneau vaginal ou patch transdermique)
La patiente doit débuter la prise de GESTODENE/ETHINYLESTRADIOL BGR de préférence le lendemain de la prise du dernier comprimé actif (le dernier comprimé contenant les substances actives) de son précédent COC mais, au plus tard, le jour suivant l’intervalle habituel sans comprimés ou avec prise de comprimés placebo de son précédent COC. Dans le cas d’un anneau vaginal ou d’un patch transdermique, la patiente doit débuter la prise de GESTODENE/ETHINYLESTRADIOL BGR de préférence le jour du retrait mais, au plus tard, le jour où la pose suivante était prévue.
· Relais d’un contraceptif exclusivement progestatif (pilule uniquement progestative, contraceptif injectable, implant) ou d’un dispositif intra-utérin (DIU) libérant un progestatif
La patiente peut passer de la pilule uniquement progestative à GESTODENE/ETHINYLESTRADIOL BGR à tout moment (d’un implant ou d’un DIU à GESTODENE/ETHINYLESTRADIOL BGR le jour de son retrait, d’un contraceptif injectable à GESTODENE/ETHINYLESTRADIOL BGR au moment prévu pour l’injection suivante) mais, dans tous ces cas, il est recommandé d’utiliser une méthode complémentaire de contraception de type mécanique pendant les 7 premiers jours de traitement.
· Après une interruption de grossesse du premier trimestre
Il est possible de débuter GESTODENE/ETHINYLESTRADIOL BGR immédiatement. Il n’est pas nécessaire d’utiliser une méthode complémentaire de contraception.
· Après un accouchement ou une interruption de grossesse du deuxième trimestre
Le post-partum immédiat étant associé à une augmentation du risque thrombo-embolique, les COC ne doivent pas être débutés moins de 21 à 28 jours après un accouchement ou une interruption de grossesse du deuxième trimestre. Il est recommandé d'utiliser une méthode complémentaire de contraception non hormonale pendant les 7 premiers jours de traitement. Cependant, si des relations sexuelles ont déjà eu lieu, il convient de s’assurer de l’absence de grossesse avant le début de prise de COC ou d’attendre les premières règles.
En cas d’allaitement, voir rubrique 4.6.
En cas d’oubli de comprimés
Les comprimés placebo de la dernière (4e) rangée de la plaquette peuvent ne pas être pris. Ils doivent toutefois être jetés afin d’éviter la prolongation non intentionnelle de la phase de prise des comprimés placebo. Les conseils suivants font uniquement référence à l’oubli de comprimés jaunes actifs :
Si l’oubli d’un comprimé est constaté dans les 12 heures qui suivent l’heure habituelle de la prise, la sécurité contraceptive n’est pas diminuée. Prendre immédiatement le comprimé oublié et poursuivre le traitement normalement en prenant le comprimé suivant à l’heure habituelle.
Si l’oubli d’un comprimé est constaté plus de 12 heures après l’heure habituelle de la prise, la sécurité contraceptive peut être diminuée. En cas d’oubli de comprimés, il faut se conformer aux 2 principes de base suivants :
1. La prise de comprimés ne doit jamais être interrompue pendant plus de 4 jours
2. Il est nécessaire de prendre des comprimés pendant 7 jours consécutifs pour obtenir une suppression adéquate de l’axe hypothalamo-hypophyso-ovarien.
Par conséquent, dans la pratique quotidienne, les conseils suivants peuvent être donnés :
· Jours 1-7
Prendre immédiatement le dernier comprimé oublié, même si 2 comprimés doivent être pris le même jour, et poursuivre le traitement à l’heure habituelle. En outre, une méthode de type mécanique comme un préservatif doit être utilisée au cours des 7 jours suivants. Si des relations sexuelles ont eu lieu dans les 7 jours précédents, il faut envisager la possibilité d’une grossesse. Plus le nombre de comprimés oubliés est important et plus ils sont proches de la phase de prise des comprimés placebo, plus le risque de grossesse est élevé.
· Jours 8-14
Prendre immédiatement le dernier comprimé oublié, même si 2 comprimés doivent être pris le même jour, et poursuivre le traitement à l’heure habituelle. A condition que les comprimés aient été pris correctement pendant les 7 jours précédant le premier comprimé oublié, aucune mesure contraceptive supplémentaire n’est nécessaire. Cependant, si plusieurs comprimés ont été oubliés, il est conseillé de prendre des précautions supplémentaires pendant 7 jours.
· Jours 15-24
Le risque d’une sécurité contraceptive réduite est important en raison de la proximité de la phase de prise des comprimés placebo. Cependant, en modifiant le schéma de prise des comprimés, on peut encore éviter une diminution de la sécurité contraceptive. En cas de respect de l’une des deux options suivantes, aucune précaution contraceptive supplémentaire n’est nécessaire, à condition que dans les 7 jours précédant le premier comprimé oublié, tous les comprimés aient été pris correctement. Si ce n’est pas le cas, il est conseillé de suivre la première option et également de prendre des mesures supplémentaires pendant les 7 jours suivants.
Prendre immédiatement le dernier comprimé oublié, même si 2 comprimés doivent être pris le même jour, et poursuivre le traitement à l’heure habituelle jusqu’à la fin des comprimés actifs. Les 4 comprimés placebo de la dernière rangée doivent être jetés. La plaquette suivante doit être débutée immédiatement. Il est probable qu’aucune hémorragie de privation ne survienne avant la fin de la prise des comprimés actifs de la deuxième plaquette. Cependant, la patiente peut présenter des spottings ou des saignements intermenstruels les jours de prise des comprimés.
Il peut également être conseillé d’interrompre la prise des comprimés actifs de la plaquette en cours, puis de prendre les comprimés placebo de la dernière rangée pendant au maximum 4 jours, en incluant les jours où des comprimés ont été oubliés, et de poursuivre avec la plaquette suivante.
Si la patiente a oublié de prendre des comprimés et qu’elle ne présente pas d’hémorragie de privation au cours de la phase de prise des comprimés placebo, la possibilité d’une grossesse doit être envisagée.
Conseils en cas de troubles gastro-intestinaux
En cas de troubles gastro-intestinaux sévères (p.ex. vomissements ou diarrhée), il est possible que l’absorption ne soit pas complète. Des mesures contraceptives complémentaires doivent donc être prises (méthode de type mécanique, p. ex. préservatif). Si des vomissements surviennent dans les 3 à 4 heures suivant la prise d’un comprimé actif, un nouveau comprimé (de remplacement) doit être pris dès que possible. Le nouveau comprimé doit si possible être pris dans les 12 heures suivant l’heure habituelle de prise du comprimé. Si plus de 12 heures se sont écoulées, les conseils sont identiques à ceux donnés à la rubrique « En cas d’oubli de comprimés »). Si la patiente ne souhaite pas modifier son schéma habituel de prise, elle doit prendre le(s) comprimé(s) supplémentaire(s) nécessaire(s) dans une autre plaquette.
Population pédiatrique
La sécurité et l'efficacité ont été évaluées chez des sujets âgés de 18 ans et plus. Les données actuellement disponibles pour une utilisation chez les adolescentes âgées de moins de 18 ans sont limitées.
Patients âgés
GESTODENE/ETHINYLESTRADIOL BGR n’est pas indiqué après la ménopause.
Patients atteints d’insuffisance hépatique
GESTODENE/ETHINYLESTRADIOL BGR est contre-indiqué chez les femmes présentant des affections hépatiques sévères. Voir également la rubrique « Contre-indications ».
Patients atteints d’insuffisance rénale
GESTODENE/ETHINYLESTRADIOL BGR n’a pas été étudié de façon spécifique chez les patientes atteintes d’insuffisance rénale.
Mode d’administration
Voie orale
Comment retarder une hémorragie de privation
Pour retarder ses règles, la patiente doit poursuivre son traitement avec une nouvelle plaquette de GESTODENE/ETHINYLESTRADIOL BGR sans prendre les comprimés placebo de la plaquette en cours. Selon le souhait de la patiente, la prise de comprimés peut être poursuivie jusqu’à la fin des comprimés actifs de la deuxième plaquette. Pendant cette prolongation, la patiente peut présenter des spottings ou des saignements intermenstruels. Après la phase de prise des comprimés placebo, la prise régulière de GESTODENE/ETHINYLESTRADIOL BGR est alors reprise.
Pour déplacer ses règles à un autre jour de la semaine que celui auquel la patiente est habituée avec le schéma en cours, on peut lui conseiller de raccourcir la phase de prise des comprimés placebo à venir du nombre de jours souhaité. Plus l’intervalle est court, plus le risque est grand qu’il n’y ait pas d’hémorragie de privation et que des spottings ou des saignements intermenstruels se produisent pendant la prise de la plaquette suivante (comme lorsque l’on retarde les règles).
· Présence ou risque de thromboembolie veineuse (TEV) :
o Thromboembolie veineuse – présence de TEV (patiente traitée par des anticoagulants) ou antécédents de TEV (p.ex. thrombose veineuse profonde [TVP] ou embolie pulmonaire [EP]).
o Prédisposition connue, héréditaire ou acquise, à la thromboembolie veineuse, telle qu’une résistance à la protéine C activée (PCa) (y compris une mutation du facteur V de Leiden), un déficit en antithrombine III, un déficit en protéine C, un déficit en protéine S.
o Intervention chirurgicale majeure avec immobilisation prolongée (voir rubrique 4.4).
o Risque élevé de thromboembolie veineuse dû à la présence de multiples facteurs de risque (voir rubrique 4.4).
· Présence ou risque de thromboembolie artérielle (TEA) :
o Thromboembolie artérielle – présence ou antécédents de thromboembolie artérielle (p.ex. infarctus du myocarde [IM]) ou de prodromes (p.ex. angine de poitrine).
o Affection cérébrovasculaire – présence ou antécédents d’accident vasculaire cérébral (AVC) ou de prodromes (p.ex. accident ischémique transitoire [AIT]).
o Prédisposition connue, héréditaire ou acquise, à la thromboembolie artérielle, telle qu’une hyperhomocystéinémie ou la présence d’anticorps anti-phospholipides (anticorps anti-cardiolipine, anticoagulant lupique).
o Antécédents de migraine avec symptômes neurologiques focaux.
o Risque élevé de thromboembolie artérielle dû à la présence de multiples facteurs de risque (voir rubrique 4.4) ou d’un facteur de risque sévère tel que :
§ diabète avec symptômes vasculaires,
§ hypertension artérielle sévère,
§ dyslipoprotéinémie sévère.
· Présence ou antécédents d’une affection hépatique sévère, jusqu’au retour à la normale de la fonction hépatique.
· Présence ou antécédents de tumeurs hépatiques (bénignes ou malignes).
· Tumeur maligne hormono-dépendante connue ou suspectée (p.ex. des organes génitaux ou du sein).
· Hémorragie vaginale non diagnostiquée.
· Hypersensibilité aux substances actives gestodène et éthinylestradiol, ou à l’un des excipients mentionnés à la rubrique 6.1 contenus dans les comprimés de GESTODENE/ETHINYLESTRADIOL BGR.
· Allergie au soja.
GESTODENE/ETHINYLESTRADIOL BGR est contre-indiqué en association avec les médicaments contenant l’associationombitasvir/paritaprévir/ritonavir, le dasabuvir et le glécaprévir/pibrentasvir ou sofosbuvir/velpatasvir/voxilaprévir (voir rubrique 4.5).
4.4. Mises en garde spéciales et précautions d'emploi
Si la patiente présente l’un des troubles ou l’un des facteurs de risque mentionnés ci-dessous, la pertinence du traitement par GESTODENE/ETHINYLESTRADIOL BGR doit être discutée avec elle.
En cas d’aggravation ou de survenue de l’un de ces troubles ou facteurs de risque, la nécessité d’interrompre l’utilisation de GESTODENE/ETHINYLESTRADIOL BGR doit être discutée entre le médecin et la patiente.
En cas de TEV ou TEA suspectée ou confirmée, l’utilisation des CHC doit être arrêtée. Si un traitement anticoagulant est débuté, une contraception alternative adéquate doit être mise en place en raison de la tératogénicité du traitement anticoagulant (coumariniques).
Risque de thromboembolie veineuse (TEV)
Le risque de thromboembolie veineuse (TEV) est augmenté chez les femmes qui utilisent un contraceptif hormonal combiné (CHC) en comparaison aux femmes qui n’en utilisent pas. Les CHC contenant du lévonorgestrel, du norgestimate ou de la noréthistérone sont associés au risque de TEV le plus faible. Le risque de TEV associé aux autres CHC, tels que GESTODENE/ETHINYLESTRADIOL BGR, peut être jusqu’à deux fois plus élevé. La décision d’utiliser tout autre CHC que ceux associés au risque de TEV le plus faible doit être prise uniquement après discussion avec la patiente afin de s’assurer qu’elle comprend le risque de TEV associé à GESTODENE/ETHINYLESTRADIOL BGR, l’influence de ses facteurs de risque actuels sur ce risque et le fait que le risque de TEV est maximal pendant la première année d’utilisation. Certaines données indiquent également une augmentation du risque lors de la reprise d’un CHC après une interruption de 4 semaines ou plus.
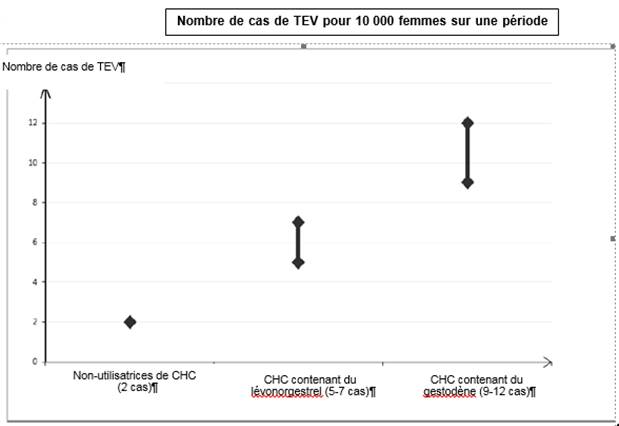
Parmi les femmes qui n’utilisent pas de CHC et qui ne sont pas enceintes, environ 2 sur 10 000 développeront une TEV sur une période d’un an. Cependant, chez une femme donnée, le risque peut être considérablement plus élevé, selon les facteurs de risque qu’elle présente (voir ci-dessous).
On estime[1] que sur 10 000 femmes qui utilisent un CHC contenant du gestodène, 9 à 12 développeront une TEV sur une période d’un an ; ce nombre est à comparer à celui d’environ 6[2] chez les femmes qui utilisent un CHC contenant du lévonorgestrel.
Dans les deux cas, le nombre de TEV par année est inférieur à celui attendu pendant la grossesse ou en période post-partum.
La TEV peut être fatale dans 1 à 2 % des cas.
De façon extrêmement rare, des cas de thrombose ont été signalés chez des utilisatrices de CHC dans d’autres vaisseaux sanguins, p.ex. les veines et artères hépatiques, mésentériques, rénales ou rétiniennes.
Facteurs de risque de TEV
Le risque de complications thrombo-emboliques veineuses chez les utilisatrices de CHC peut être considérablement accru si d’autres facteurs de risque sont présents, en particulier si ceux-ci sont multiples (voir le tableau).
GESTODENE/ETHINYLESTRADIOL BGR est contre-indiqué chez les femmes présentant de multiples facteurs de risque, ceux-ci les exposant à un risque élevé de thrombose veineuse (voir rubrique 4.3). Lorsqu’une femme présente plus d’un facteur de risque, il est possible que l’augmentation du risque soit supérieure à la somme des risques associés à chaque facteur pris individuellement – dans ce cas, le risque global de TEV doit être pris en compte. Si le rapport bénéfice/risque est jugé défavorable, le CHC ne doit pas être prescrit (voir rubrique 4.3).
________________________________________
Tableau : Facteurs de risque de TEV
|
Facteur de risque |
Commentaire |
|
Obésité (indice de masse corporelle supérieur à 30 kg/m²) |
L’élévation de l’IMC augmente considérablement le risque. Ceci est particulièrement important à prendre en compte si d’autres facteurs de risque sont également présents. |
|
Immobilisation prolongée, intervention chirurgicale majeure, toute intervention chirurgicale sur les jambes ou le bassin, neurochirurgie ou traumatisme majeur
Remarque : l’immobilisation temporaire, y compris les trajets aériens > 4 heures, peut également constituer un facteur de risque de TEV, en particulier chez les femmes présentant d’autres facteurs de risque |
Dans ces situations, il est conseillé de suspendre l’utilisation du patch/de la pilule/de l’anneau (au moins quatre semaines à l’avance en cas de chirurgie programmée) et de ne reprendre le CHC que deux semaines au moins après la remobilisation complète. Une autre méthode de contraception doit être utilisée afin d’éviter une grossesse non désirée. Un traitement antithrombotique devra être envisagé si GESTODENE/ETHINYLESTRADIOL BGR n’a pas été interrompu à l’avance. |
|
Antécédents familiaux (thromboembolie veineuse survenue dans la fratrie ou chez un parent, en particulier à un âge relativement jeune, c.-à-d. avant 50 ans) |
En cas de prédisposition héréditaire suspectée, la femme devra être adressée à un spécialiste pour avis avant toute décision concernant l’utilisation de CHC. |
|
Autres affections médicales associées à la TEV |
Cancer, lupus érythémateux disséminé, syndrome hémolytique et urémique, maladies inflammatoires chroniques de l’intestin (maladie de Crohn ou rectocolite hémorragique) et drépanocytose. |
|
Age |
En particulier au-delà de 35 ans. |
Il n’existe aucun consensus quant au rôle éventuel joué par les varices et les thrombophlébites superficielles dans l’apparition ou la progression d’une thrombose veineuse.
L’augmentation du risque de thromboembolie pendant la grossesse, et en particulier pendant les 6 semaines de la période puerpérale, doit être prise en compte (pour des informations concernant « Grossesse et allaitement », voir rubrique 4.6).
Symptômes de TEV (thrombose veineuse profonde et embolie pulmonaire)
Les femmes doivent être informées qu’en cas d’apparition de ces symptômes, elles doivent consulter un médecin en urgence et lui indiquer qu’elles utilisent un CHC.
Les symptômes de la thrombose veineuse profonde (TVP) peuvent inclure :
· gonflement unilatéral d’une jambe et/ou d’un pied ou le long d’une veine de la jambe ;
· douleur ou sensibilité dans une jambe, pouvant n’être ressentie qu’en position debout ou lors de la marche ;
· sensation de chaleur, rougeur ou changement de la coloration cutanée de la jambe affectée.
Les symptômes de l’embolie pulmonaire (EP) peuvent inclure :
· apparition soudaine et inexpliquée d’un essoufflement ou d’une accélération de la respiration ;
· toux soudaine, pouvant être associée à une hémoptysie ;
· douleur thoracique aiguë ;
· étourdissements ou sensations vertigineuses sévères ;
· battements cardiaques rapides ou irréguliers.
Certains de ces symptômes (p.ex. « essoufflement », « toux ») ne sont pas spécifiques et peuvent être interprétés à tort comme des signes d’événements plus fréquents ou moins sévères (p. ex. infections respiratoires).
Les autres signes d’une occlusion vasculaire peuvent inclure : douleur soudaine, gonflement et coloration légèrement bleutée d’une extrémité.
Si l’occlusion se produit dans l’œil, les symptômes peuvent débuter sous forme d’une vision trouble indolore pouvant évoluer vers une perte de la vision. Dans certains cas, la perte de la vision peut survenir presque immédiatement.
Risque de thromboembolie artérielle (TEA)
Des études épidémiologiques ont montré une association entre l’utilisation de CHC et l’augmentation du risque de thromboembolie artérielle (infarctus du myocarde) ou d’accident cérébrovasculaire (p.ex. accident ischémique transitoire, AVC). Les événements thromboemboliques artériels peuvent être fatals.
Facteurs de risque de TEA
Le risque de complications thromboemboliques artérielles ou d’accident cérébrovasculaire chez les utilisatrices de CHC augmente avec la présence de facteurs de risque (voir le tableau). GESTODENE/ETHINYLESTRADIOL BGR est contre-indiqué chez les femmes présentant un facteur de risque sévère ou de multiples facteurs de risque de TEA qui les exposent à un risque élevé de thrombose artérielle (voir rubrique 4.3). Lorsqu’une femme présente plus d’un facteur de risque, il est possible que l’augmentation du risque soit supérieure à la somme des risques associés à chaque facteur pris individuellement – dans ce cas, le risque global doit être pris en compte. Si le rapport bénéfice/risque est jugé défavorable, le CHC ne doit pas être prescrit (voir rubrique 4.3).
Tableau : Facteurs de risque de TEA
|
Facteur de risque |
Commentaire |
|
Age |
En particulier au-delà de 35 ans. |
|
Tabagisme |
Il doit être conseillé aux femmes de ne pas fumer si elles souhaitent utiliser un CHC. Il doit être fortement conseillé aux femmes de plus de 35 ans qui continuent de fumer d’utiliser une méthode de contraception différente. |
|
Hypertension artérielle |
|
|
Obésité (indice de masse corporelle supérieur à 30 kg/m2) |
L’élévation de l’IMC augmente considérablement le risque. Ceci est particulièrement important à prendre en compte chez les femmes présentant d’autres facteurs de risque. |
|
Antécédents familiaux (thromboembolie artérielle survenue dans la fratrie ou chez un parent, en particulier à un âge relativement jeune, c.-à-d. avant 50 ans). |
En cas de prédisposition héréditaire suspectée, la femme devra être adressée à un spécialiste pour avis avant toute décision concernant l’utilisation de CHC. |
|
Migraine |
L’accroissement de la fréquence ou de la sévérité des migraines lors de l’utilisation d’un CHC (qui peut être le prodrome d’un événement cérébrovasculaire) peut constituer un motif d’arrêt immédiat du CHC. |
|
Autres affections médicales associées à des événements indésirables vasculaires |
Diabète, hyperhomocystéinémie, valvulopathie cardiaque et fibrillation auriculaire, dyslipoprotéinémie et lupus érythémateux disséminé. |
Symptômes de TEA
Les femmes doivent être informées qu’en cas d’apparition de ces symptômes, elles doivent consulter un médecin en urgence et lui indiquer qu’elles utilisent un CHC.
Les symptômes d’un accident cérébrovasculaire peuvent inclure :
· apparition soudaine d’un engourdissement ou d’une faiblesse du visage, d’un bras ou d’une jambe, en particulier d’un côté du corps ;
· apparition soudaine de difficultés à marcher, de sensations vertigineuses, d’une perte d’équilibre ou de coordination ;
· apparition soudaine d’une confusion, de difficultés à parler ou à comprendre ;
· apparition soudaine de difficultés à voir d’un œil ou des deux yeux ;
· céphalée soudaine, sévère ou prolongée, sans cause connue ;
· perte de conscience ou évanouissement avec ou sans crise convulsive.
Des symptômes temporaires suggèrent qu’il s’agit d’un accident ischémique transitoire (AIT).
Les symptômes de l’infarctus du myocarde (IM) peuvent inclure :
· douleur, gêne, pression, lourdeur, sensation d’oppression ou d’encombrement dans la poitrine, le bras ou sous le sternum ;
· sensation de gêne irradiant vers le dos, la mâchoire, la gorge, le bras, l’estomac ;
· sensation d’encombrement, d’indigestion ou de suffocation ;
· transpiration, nausées, vomissements ou sensations vertigineuses ;
· faiblesse, anxiété ou essoufflement extrêmes ;
· battements cardiaques rapides ou irréguliers.
1. Tumeurs
Cancer du col de l’utérus
Certaines études épidémiologiques suggèrent que les COC pourraient être associés à une augmentation du risque de cancer du col de l’utérus chez les utilisatrices au long cours. Cependant, la cause précise de ces pathologies n’est pas établie et le comportement sexuel ou d’autres facteurs comme le papillomavirus humain (HPV) pourraient être impliqués dans ces observations.
Cancer du sein
Une méta-analyse regroupant les données de 54 études épidémiologiques a mis en évidence une légère augmentation du risque relatif (RR = 1,24) de cancer du sein chez les utilisatrices d’un COC. Cette augmentation du risque est transitoire et disparaît dans les 10 ans suivant l’arrêt de son utilisation.
La surveillance clinique plus régulière des femmes sous contraceptifs oraux, permettant un diagnostic plus précoce, pourrait jouer un rôle important dans l'augmentation du nombre de cancers du sein diagnostiqués.
L’apparition d’un cancer du sein chez les femmes de moins de 40 ans étant rare, l’augmentation des cancers du sein diagnostiqués chez les utilisatrices de COC actuelles ou récentes est faible par rapport au risque global d’apparition d’un cancer du sein au cours de la vie. Les cancers du sein diagnostiqués chez les utilisatrices de contraceptifs estroprogestatifs ont tendance à être moins évolués cliniquement par rapport aux cancers diagnostiqués chez les femmes n'en ayant jamais utilisé.
Les données publiées ne sont pas de nature à remettre en cause l'utilisation des contraceptifs oraux dont les bénéfices apparaissent supérieurs aux risques éventuels.
Par ailleurs, la contraception orale diminue le risque de cancer de l'ovaire et de l'endomètre.
Tumeurs hépatiques/maladies du foie
Dans de rares cas, des tumeurs bénignes du foie (par exemple : hyperplasie nodulaire focale, adénome hépatique), et dans de plus rares cas encore, des tumeurs malignes du foie ont été rapportées chez les utilisatrices de COC. Dans des cas isolés, ces tumeurs ont conduit à des hémorragies intra-abdominales mettant en jeu le pronostic vital.
L'apparition ou l'aggravation d'une cholestase lors de grossesse ou de prise de COC a été rapportée, toutefois l'association avec les COC n'est pas prouvée.
Des troubles hépatiques et hépatobiliaires ont été rapportés avec l'utilisation de COC. En cas de modification de façon aiguë ou chronique de la fonction hépatique, un arrêt du COC sera nécessaire jusqu'au retour à la normale des marqueurs de la fonction hépatique.
Une tumeur hépatique doit être envisagée dans le diagnostic différentiel en cas de douleur abdominale haute sévère, d’augmentation du volume hépatique ou de signes d’une hémorragie intra-abdominale chez une femme sous COC.
Céphalées
La survenue ou l'exacerbation de migraine ou l'apparition de céphalées inhabituelles, récurrentes, persistantes ou sévères nécessitent un arrêt du COC et une recherche de la cause.
Hypertension
Bien que peu fréquente, une augmentation de la pression artérielle a été rapportée chez les femmes sous COC.
Chez les patientes hypertendues, ayant des antécédents d'hypertension artérielle ou ayant une hypertension artérielle liée à une pathologie (incluant certaines pathologies rénales), une autre méthode contraceptive peut être préférable. En cas d'utilisation de COC chez ces patientes, un suivi médical rapproché est recommandé et le COC sera arrêté en cas d'augmentation significative de la pression artérielle.
Autres
Consultation/examen médical
Avant l’instauration ou la reprise d’un traitement par GESTODENE/ETHINYLESTRADIOL BGR, un recueil complet des antécédents médicaux (y compris les antécédents familiaux) doit être effectué et la présence d’une grossesse doit être exclue. La pression artérielle doit être mesurée et un examen clinique doit être réalisé, en ayant à l’esprit les contre-indications (voir rubrique 4.3) et les mises en garde (voir rubrique 4.4). Il est important d’attirer l’attention des patientes sur les informations relatives à la thrombose veineuse et artérielle, y compris le risque associé à GESTODENE/ETHINYLESTRADIOL BGR comparé à celui associé aux autres CHC, les symptômes de la TEV et de la TEA, les facteurs de risque connus et la conduite à tenir en cas de suspicion de thrombose.
Il doit également être indiqué aux patientes de lire attentivement la notice et de suivre les conseils fournis. La fréquence et la nature des examens doivent être définies sur la base des recommandations en vigueur et adaptées à chaque patiente.
Les patientes doivent être averties que les contraceptifs hormonaux ne protègent pas contre l’infection par le VIH (SIDA) et les autres maladies sexuellement transmissibles.
Les femmes présentant une hypertriglycéridémie ou ayant des antécédents familiaux d’hypertriglycéridémie peuvent avoir un risque augmenté de pancréatite lorsqu’elles utilisent un COC.
En cas d’altération aiguë ou chronique de la fonction hépatique, un arrêt du traitement par COC sera nécessaire jusqu’au retour à la normale des marqueurs de la fonction hépatique. La récidive d’un ictère et/ou d’un prurit dû à une cholestase qui s’était produit pendant la grossesse ou lors de l’utilisation antérieure de stéroïdes sexuels nécessite l’arrêt des COC.
Bien que de légères augmentations de la pression artérielle aient été rapportées chez de nombreuses femmes sous COC, les augmentations cliniquement significatives sont rares. Toutefois, si une hypertension cliniquement significative prolongée apparaît au cours de l’utilisation d’un COC, le COC doit être arrêté et l’hypertension traitée. Pour autant que ce soit adéquat, l’utilisation du COC peut être reprise si la pression artérielle se normalise sous traitement antihypertenseur.
L’apparition ou l’aggravation des situations suivantes a été rapportée, aussi bien pendant la grossesse que pendant l’utilisation de COC, mais il n’y a pas de preuve formelle d’un lien avec la prise de COC : ictère et/ou prurit dû à une cholestase ; apparition d’une lithiase biliaire ; porphyrie ; lupus érythémateux disséminé ; syndrome hémolytique et urémique ; chorée de Sydenham ; herpès gestationnel ; perte de l’audition due à une otosclérose.Les estrogènes exogènes peuvent induire ou aggraver les symptômes d’angio-œdème héréditaire ou acquis.
Diminution de l’efficacité
L’efficacité des COC peut être diminuée en cas d’oubli de comprimés (voir rubrique 4.2), de troubles gastro-intestinaux durant la prise des comprimés actifs (voir rubrique 4.2) ou d’utilisation concomitante d’autres médicaments (voir rubrique 4.5).
Diminution du contrôle du cycle
Lors des essais cliniques, une aménorrhée non liée à une grossesse a été observée dans 7 % des cycles (soit chez 24 % des femmes pendant toute la durée des essais cliniques) et 3,6 % des femmes ont eu des cycles aménorrhéiques consécutifs. Lors des essais cliniques, seulement 1 % des femmes ont arrêté le traitement en raison de l'aménorrhée.
En cas d'aménorrhée, si GESTODENE/ETHINYLESTRADIOL BGR a été pris selon les recommandations, il n'y aura pas lieu d'interrompre le traitement ou de pratiquer un test de grossesse. Si GESTODENE/ETHINYLESTRADIOL BGR n'a pas été pris selon les recommandations ou si l'aménorrhée survient après une longue période de cycles réguliers, il faudra s'assurer de l'absence de grossesse.
Des saignements irréguliers (« spottings » ou métrorragies) peuvent survenir avec tous les COC, en particulier au cours des premiers mois d'utilisation. Ces saignements irréguliers seront considérés comme significatifs s'ils persistent après une période d’adaptation d’environ trois cycles.
Si ces saignements persistent ou surviennent après des cycles réguliers, des causes non-hormonales doivent être envisagées, et des examens diagnostiques appropriés doivent être pratiqués afin d'exclure une tumeur maligne ou une grossesse. D'autres mesures diagnostiques peuvent inclure un curetage.
Les COC peuvent avoir un effet sur la résistance périphérique à l’insuline et sur la tolérance au glucose. Les femmes diabétiques doivent donc bénéficier d’une surveillance étroite lorsqu’elles prennent des COC.
L’aggravation d’une épilepsie (voir rubrique 4.5, Interactions), d’une maladie de Crohn ou d’une rectocolite hémorragique a été rapportée lors de l’utilisation d’un COC.
Une humeur dépressive et une dépression sont des effets indésirables bien connus associés à l’utilisation des contraceptifs hormonaux (voir rubrique 4.8). La dépression peut être grave et elle est un facteur de risque bien connu de comportement suicidaire et de suicide. Il doit être conseillé aux femmes de contacter leur médecin en cas de changements d’humeur et de symptômes dépressifs, y compris peu de temps après le début du traitement.
Un chloasma peut survenir, en particulier chez les femmes ayant des antécédents médicaux de chloasma gravidique. Les femmes ayant une prédisposition au chloasma doivent éviter de s’exposer au soleil ou aux rayons ultraviolets lorsqu’elles sont sous COC.
Un comprimé jaune de ce médicament contient 57,61 mg de lactose, le comprimé blanc en contient 70,897 mg. Les patients présentant une intolérance au galactose, un déficit total en lactase ou un syndrome de malabsorption du glucose et du galactose (maladies héréditaires rares) ne doivent pas prendre ce médicament.
4.5. Interactions avec d'autres médicaments et autres formes d'interactions
Conduite à tenir
L’induction enzymatique peut déjà s’observer après quelques jours de traitement. L’induction enzymatique maximale s’observe généralement en quelques semaines. Après l’arrêt du traitement, l’induction enzymatique peut se maintenir pendant environ 4 semaines.
Traitement à court terme
Les femmes sous traitement par inducteurs enzymatiques doivent temporairement utiliser une méthode de contraception de type mécanique ou une autre méthode contraceptive en plus du COC. La méthode de type mécanique doit être utilisée pendant toute la durée du traitement concomitant par ces médicaments et jusqu’à 28 jours après l’arrêt de ce traitement.
Si le traitement par inducteurs enzymatiques se poursuit au-delà de la fin des comprimés actifs de la plaquette du COC, les comprimés placebo doivent être jetés et la prochaine plaquette débutée immédiatement.
Traitement au long cours
Les femmes sous traitement par inducteurs enzymatiques au long cours doivent utiliser une autre méthode contraceptive non hormonale fiable.
Substances qui augmentent la clairance des COC (efficacité réduite des COC par induction enzymatique), p.ex. :
Barbituriques, bosentan, carbamazépine, phénytoïne, primidone, rifampicine, médicaments utilisés dans le traitement des infections par le VIH ritonavir, névirapine et éfavirenz et probablement aussi felbamate, griséofulvine, oxcarbazépine, topiramate et produits contenant du millepertuis (Hypericum perforatum).
Les médicaments qui augmentent la motilité gastro-intestinale, p.ex. métoclopramide, peuvent réduire la concentration sérique de GESTODENE/ETHINYLESTRADIOL BGR.
Substances qui ont un effet variable sur la clairance des COC
Lorsqu’elles sont coadministrées avec des COC, de nombreuses associations d’inhibiteurs de la protéase du VIH et d’inhibiteurs non nucléosidiques de la transcriptase inverse, y compris des associations avec des inhibiteurs du VHC, peuvent augmenter ou diminuer les concentrations plasmatiques de l’estrogène ou du progestatif. Ces changements peuvent avoir une incidence clinique dans certains cas.
Se référer au RCP de chaque spécialité indiquée dans le traitement du VIH ou du VHC pour identifier les interactions potentielles et pour des recommandations spécifiques. En cas de doute, les patientes traitées par inhibiteur de protéase ou inhibiteur non nucléosidique de la transcriptase inverse doivent utiliser une méthode contraceptive de type mécanique supplémentaire.
· Effet de GESTODENE/ETHINYLESTRADIOL BGR sur les autres médicaments
Les contraceptifs oraux peuvent influer sur le métabolisme de certains autres médicaments dont les concentrations plasmatiques et tissulaires peuvent en conséquence augmenter (p.ex. ciclosporine) ou diminuer (p.ex. lamotrigine).
· Examens de laboratoire
L’utilisation de stéroïdes contraceptifs peut influer sur les résultats de certains examens de laboratoire, tels que les paramètres biochimiques des fonctions hépatique, thyroïdienne, surrénalienne et rénale, les taux plasmatiques des protéines (transporteurs) p. ex. la globuline liant les corticoïdes et les fractions de lipides/lipoprotéines, les paramètres du métabolisme des glucides dans le sang et les paramètres de la coagulation et de la fibrinolyse. Ces variations restent en général dans les limites de la plage normale.
Interactions pharmacodynamiques
Au cours des essais cliniques menés chez des patients traités pour une infection par le virus de l'hépatite C (VHC) et recevant des médicaments contenant ombitasvir/paritaprevir/ritonavir et dasabuvir, avec ou sans ribavirine, il a été observé des augmentations de transaminase (ALAT) supérieures à 5 fois la limite supérieure de la normale (LSN), significativement plus fréquentes chez les femmes utilisant des médicaments contenant de l'éthinylestradiol, tel que les contraceptifs hormonaux combinés (CHC). De plus, chez des patients traités par le glecaprevir/pibrentasvir ou sofosbuvir/velpatasvir/voxilaprevir, des augmentations des ALAT ont été observées chez les femmes utilisant des médicaments contenant de l'éthinylestradiol tels que les CHC (voir la rubrique 4.3).
Par conséquent, les utilisatrices de GESTODENE/ETHINYLESTRADIOL BGR doivent adopter un autre moyen de contraception (p. ex. une contraception uniquement progestative ou des méthodes non hormonales) avant de commencer le traitement avec ces associations de médicaments. GESTODENE/ETHINYLESTRADIOL BGR peut être réintroduit 2 semaines après la fin du traitement avec ces associations de médicaments.
4.6. Fertilité, grossesse et allaitement
Fertilité
GESTODENE/ETHINYLESTRADIOL BGR est indiqué pour la prévention de la grossesse.
Grossesse
GESTODENE/ETHINYLESTRADIOL BGR n’est pas indiqué pendant la grossesse.
En cas de grossesse pendant le traitement par GESTODENE/ETHINYLESTRADIOL BGR, la patiente doit arrêter immédiatement de prendre les comprimés.
L’augmentation du risque de TEV en période post-partum doit être prise en compte lors de la reprise de GESTODENE/ETHINYLESTRADIOL BGR (voir rubriques 4.2 et 4.4).
Toutefois, la plupart des études épidémiologiques n’ont révélé ni risque accru d’anomalies congénitales chez les enfants dont la mère avait utilisé un COC avant la grossesse, ni effet tératogène lorsque les COC avaient été pris par inadvertance en début de grossesse.
L’allaitement peut être influencé par les COC car ceux-ci peuvent réduire la quantité de lait maternel et modifier sa composition. L’utilisation de COC est donc généralement déconseillée jusqu’au sevrage de l’enfant. De faibles quantités des stéroïdes contraceptifs et/ou de leurs métabolites peuvent être excrétés dans le lait maternel. Ces quantités peuvent avoir un effet sur le nourrisson.
4.7. Effets sur l'aptitude à conduire des véhicules et à utiliser des machines
Lors des essais cliniques, une aménorrhée a été observée chez 15 % des patientes, voir rubrique 4.4.
Certains des effets indésirables les plus fréquemment (> 10 %) rapportés par les patientes utilisant GESTODENE/ETHINYLESTRADIOL BGR durant les essais cliniques de phase III et durant le suivi du produit après commercialisation ont été les céphalées, incluant les migraines, et les saignements intermenstruels/spottings.
D’autres effets indésirables ont été rapportés au cours de l’utilisation de COC :
|
|
Fréquent ³ 1 % et < 10 % |
Peu fréquent ³ 0,1 % et < 1 % |
Rare ³ 0,01 % et < 0,1 % |
Très rare < 0,01 % |
Fréquence indéterminée |
|
Tumeurs bénignes, malignes et non précisées (incl. kystes et polypes) |
|
|
|
Carcinome hépatocellulaire, tumeurs hépatiques bénignes (p.ex. hyperplasie nodulaire focale, adénome hépatique) |
|
|
Infections et Infestations |
Vaginite incluant candidose vaginale |
|
|
|
|
|
Affections du système immunitaire |
|
|
Réactions anaphylactiques/anaphylactoïdes avec de très rares cas d’urticaire, angio-œdème, réactions sévères avec symptômes circulatoires et respiratoires |
Exacerbation d’un lupus érythémateux disséminé |
Aggravation des symptômes de l’ angio-œdème héréditaire et acquis |
|
Troubles du métabolisme et de la nutrition |
|
Modification de l’appétit (augmentation ou diminution) |
Intolérance au glucose |
Exacerbation d’une porphyrie |
|
|
Affections psychiatriques |
Modification de l’humeur incluant la dépression, modifications de la libido |
|
|
|
|
|
Affections du système nerveux |
Nervosité, étourdissements |
|
|
Exacerbation d’une chorée |
|
|
Affections oculaires |
|
|
Intolérance aux lentilles de contact |
Névrite optique, thrombose vasculaire rétinienne |
|
|
Affections gastro-intestinales |
Nausées, vomissements, douleur abdominale |
Crampes abdominales, ballonnement |
|
Pancréatite |
|
|
Affections hépatobiliaires |
|
|
Ictère cholestatique |
Lithiase biliaire, cholestase1, troubles hépatiques et hépatobiliaires (p.ex. hépatite, fonction hépatique anormale) |
|
|
Affections de la peau et du tissu sous-cutané |
Acné |
Rash, chloasma (mélasma) avec risque de persistance, hirsutisme, alopécie |
Erythème noueux |
Erythème polymorphe |
|
|
Affections du rein et des voies urinaires |
|
|
|
Syndrome hémolytique et urémique |
|
|
Affections des organes de reproduction et du sein |
Douleur et sensibilité mammaires, augmentation du volume mammaire, sécrétion mammaire, dysménorrhée, modification des sécrétions vaginales et des règles, ectropion |
|
|
|
|
|
Troubles généraux et anomalies au site d’administration |
Rétention hydrique/œdème |
|
|
|
|
|
Affections vasculaires |
|
Hypertension artérielle |
Thromboembolie veineuse (TEV), thromboembolie artérielle (TEA) |
|
|
|
Investigations |
Modification du poids (augmentation ou diminution) |
Modification des lipides plasmatiques, incluant une hypertriglycéridémie |
|
|
|
1Les CHC peuvent aggraver les lithiases biliaires et cholestases existantes
Description d’effets indésirables sélectionnés
Une augmentation du risque d’événements thrombotiques et thrombo-emboliques artériels et veineux, incluant l’infarctus du myocarde, l’AVC, les accidents ischémiques transitoires, la thrombose veineuse et l’embolie pulmonaire, a été observée chez les femmes utilisant des CHC ; ceci est abordé plus en détails à la rubrique 4.4.
Les effets indésirables graves suivants ont été rapportés chez des femmes utilisant des COC et sont discutés à la rubrique 4.4 Mises en garde spéciales et précautions d’emploi :
· Hypertension artérielle ;
· Tumeurs hépatiques ;
· Apparition ou aggravation des affections suivantes sans preuve formelle d’un lien avec la prise de COC : maladie de Crohn, rectocolite hémorragique, épilepsie, migraine, fibromes utérins, porphyrie, lupus érythémateux disséminé, herpès gestationnel, chorée de Sydenham, syndrome hémolytique et urémique, ictère cholestatique ;
· Chloasma ;
· Altération aiguë ou chronique de la fonction hépatique pouvant nécessiter un arrêt du traitement par COC jusqu’au retour à la normale des marqueurs de la fonction hépatique.
La fréquence de diagnostic du cancer du sein est très légèrement augmentée chez les utilisatrices de COC. L’apparition d’un cancer du sein chez les femmes de moins de 40 ans étant rare, l’augmentation des cancers du sein est faible par rapport au risque global d’apparition d’un cancer du sein au cours de la vie. Le lien de causalité avec l’utilisation de COC n’est pas connu. Pour plus d’informations, voir rubriques 4.3 et 4.4.
Interactions
Les interactions d’autres médicaments (inducteurs enzymatiques) avec les contraceptifs oraux peuvent entraîner des saignements intermenstruels et/ou un échec de la contraception (voir rubrique 4.5).
Déclaration des effets indésirables suspectés
La déclaration des effets indésirables suspectés après autorisation du médicament est importante. Elle permet une surveillance continue du rapport bénéfice/risque du médicament. Les professionnels de santé déclarent tout effet indésirable suspecté via le système national de déclaration : Agence nationale de sécurité du médicament et des produits de santé (ANSM) et réseau des Centres Régionaux de Pharmacovigilance - Site internet : https://signalement.social-sante.gouv.fr.
Les symptômes d'un surdosage en contraceptif oral chez l'adulte et l'enfant peuvent être des nausées, des vomissements, une sensibilité mammaire, des étourdissements, des douleurs abdominales, une somnolence/fatigue ; une hémorragie de privation peut survenir chez les femmes et les jeunes filles. Il n'existe pas d'antidote et le traitement doit être purement symptomatique.
5. PROPRIETES PHARMACOLOGIQUES
5.1. Propriétés pharmacodynamiques
GESTODENE/ETHINYLESTRADIOL BGR est un contraceptif oral combiné (COC) contenant de l’éthinylestradiol (EE) et du gestodène. Il a été démontré que les COC exercent leur effet en diminuant la sécrétion de gonadotrophine afin de supprimer l’activité ovarienne. L'effet contraceptif qui en résulte repose sur divers mécanismes, dont le plus important est l'inhibition de l'ovulation.
5.2. Propriétés pharmacocinétiques
Absorption
Administré par voie orale, l’éthinylestradiol est rapidement et complètement absorbé. Après administration de 15 μg, le pic plasmatique de 30 pg/mL est atteint en 1 à 1,5 heure. L’éthinylestradiol subit un effet de premier passage hépatique important, avec d’importantes variations interindividuelles. La biodisponibilité absolue est d’environ 45 %.
Distribution
Le volume apparent de distribution de l’éthinylestradiol est de 15 L/kg et la liaison aux protéines plasmatiques est d’environ 98 %. L’éthinylestradiol induit la synthèse hépatique de la globuline liant les hormones sexuelles (sex-hormone binding globulin, SHBG) et de la globuline liant les corticoïdes (corticoid-binding globulin, CBG). Lors du traitement avec 15 μg d’éthinylestradiol, la concentration plasmatique de SHBG passe de 86 à environ 200 nmol/L.
Biotransformation
L’éthinylestradiol est complètement métabolisé (la clairance plasmatique des métabolites est d’environ 10 mL/min/kg). Les métabolites sont excrétés dans les urines (40 %) et dans les fèces (60 %).
In vitro, l’éthinylestradiol est un inhibiteur réversible du CYP2C19, du CYP1A1 et du CYP1A2 ainsi qu’un inhibiteur de mécanisme du CYP3A4/5, du CYP2C8 et du CYP2J2.
Elimination
La demi-vie d’élimination de l’éthinylestradiol est d’environ 15 heures. Seule une faible fraction d’éthinylestradiol est excrétée sous forme inchangée. Les métabolites de l’éthinylestradiol sont excrétés au niveau urinaire et biliaire avec un ratio de 4/6.
Conditions d’équilibre
L’état d’équilibre est atteint pendant la deuxième moitié du cycle de traitement et il existe une accumulation des concentrations sériques d’éthinylestradiol par un facteur de 1,4 à 2,1.
Gestodène :
Absorption
Administré par voie orale, le gestodène est rapidement et complètement absorbé. La biodisponibilité absolue est d’environ 100 %. Après une prise orale unique de 60 µg, le pic plasmatique de 2 ng/mL est atteint en environ 1 heure. Les concentrations plasmatiques sont fortement dépendantes des concentrations de SHBG.
Distribution
Le volume apparent de distribution du gestodène est de 1,4 L/kg après une prise unique de 60 µg. Le gestodène est lié pour 30 % à l’albumine plasmatique et pour 50 à 70 % à la SHBG.
Biotransformation
Le gestodène est complètement métabolisé par la voie du métabolisme des stéroïdes. La clairance métabolique est d’environ 0,8 mL/min/kg après une dose unique de 60 µg. Les métabolites non actifs sont excrétés dans les urines (60 %) et dans les fèces (40 %).
Elimination
La demi-vie d’élimination apparente du gestodène est d’environ 13 heures. Elle est prolongée à 20 heures lorsque le gestodène est administré de façon concomitante avec de l’éthinylestradiol.
Conditions d’équilibre
Après l’administration répétée de l’association gestodène/éthinylestradiol, les concentrations plasmatiques sont augmentées d’un facteur 2 à 4.
5.3. Données de sécurité préclinique
Les études toxicologiques ont été menées sur chaque composant et leur association.
Les études de toxicité aiguë chez l'animal n'indiquent aucun risque de symptômes aigus du fait d'un surdosage accidentel.
Les études de tolérance générale avec administration répétée n'ont mis en évidence aucun effet révélateur d'un risque inattendu pour l'homme.
Les études de carcinogenèse menées au long cours et à doses itératives n'indiquent aucun pouvoir cancérigène ; cependant il importe de rappeler que les stéroïdes sexuels peuvent promouvoir le développement de certains tissus en tumeurs hormono-dépendantes.
Les études de tératogenèse n'indiquent aucun risque particulier en cas d'usage correct des estroprogestatifs ; il est cependant impératif d'arrêter immédiatement le traitement en cas de prise inopinée en début de grossesse.
Les études de mutagenèse ne révèlent aucun potentiel mutagène de l'éthinylestradiol et du gestodène.
Comprimés actifs (comprimés jaunes) :
Noyau du comprimé :
Lactose monohydraté, cellulose microcristalline (E460), polacriline potassique, stéarate de magnésium (E572).
Pelliculage :
Alcool polyvinylique, dioxyde de titane (E171), lécithine de soja (E322), talc, oxyde de fer jaune (E172), gomme xanthane (E415).
Comprimés placebo (comprimés blancs) :
Lactose monohydraté, povidone K25 (E1201), carboxylamidon sodique (type A), silice colloïdale anhydre (E551), oxyde d’aluminium, stéarate de magnésium (E572).
2 ans
6.4. Précautions particulières de conservation
6.5. Nature et contenu de l'emballage extérieur
Plaquette (PVC/PVDC-Aluminium) transparente à légèrement opaque.
Présentations :
1 x 24 comprimés jaunes plus 4 comprimés blancs
3 x 24 comprimés jaunes plus 4 comprimés blancs
6 x 24 comprimés jaunes plus 4 comprimés blancs
Toutes les présentations peuvent ne pas être commercialisées.
6.6. Précautions particulières d’élimination et de manipulation
Pas d’exigences particulières.
7. TITULAIRE DE L’AUTORISATION DE MISE SUR LE MARCHE
15 BOULEVARD CHARLES DE GAULLE
92700 COLOMBES
8. NUMERO(S) D’AUTORISATION DE MISE SUR LE MARCHE
· 34009 302 170 3 0 : Plaquette (PVC/PVDC-Aluminium) de 24 comprimés jaunes et 4 comprimés blancs ; boîte de 1.
· 34009 302 170 4 7 : Plaquettes (PVC/PVDC-Aluminium) de 24 comprimés jaunes et 4 comprimés blancs ; boîte de 3.
· 34009 550 771 9 0 : Plaquettes (PVC/PVDC-Aluminium) de 24 comprimés jaunes et 4 comprimés blancs ; boîte de 6.
9. DATE DE PREMIERE AUTORISATION/DE RENOUVELLEMENT DE L’AUTORISATION
[à compléter ultérieurement par le titulaire]
10. DATE DE MISE A JOUR DU TEXTE
[à compléter ultérieurement par le titulaire]
Sans objet.
12. INSTRUCTIONS POUR LA PREPARATION DES RADIOPHARMACEUTIQUES
Liste I
ANSM - Mis à jour le : 27/04/2023
GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé
Gestodène/Ethinylestradiol
Points importants à connaître concernant les contraceptifs hormonaux combinés (CHC) :
· Ils comptent parmi les méthodes de contraception réversibles les plus fiables lorsqu’ils sont utilisés correctement.
· Ils augmentent légèrement le risque de formation d’un caillot sanguin dans les veines et les artères, en particulier pendant la première année de leur utilisation ou lorsque le contraceptif hormonal combiné est repris après une interruption de 4 semaines ou plus.
· Soyez vigilante et consultez votre médecin si vous pensez présenter les symptômes évocateurs d’un caillot sanguin (voir rubrique 2 « Caillots sanguins »).
Veuillez lire attentivement cette notice avant de prendre ce médicament car elle contient des informations importantes pour vous.
· Gardez cette notice. Vous pourriez avoir besoin de la relire.
· Si vous avez d’autres questions, interrogez votre médecin, votre pharmacien ou votre infirmier/ère.
· Ce médicament vous a été personnellement prescrit. Ne le donnez pas à d’autres personnes. Il pourrait leur être nocif, même si les signes de leur maladie sont identiques aux vôtres.
· Si vous ressentez un quelconque effet indésirable, parlez-en à votre médecin, votre pharmacien ou votre infirmier/ère. Ceci s’applique aussi à tout effet indésirable qui ne serait pas mentionné dans cette notice. Voir rubrique 4.
1. Qu'est-ce que GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé et dans quels cas est-il utilisé ?
2. Quelles sont les informations à connaître avant de prendre GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé ?
3. Comment prendre GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé ?
4. Quels sont les effets indésirables éventuels ?
5. Comment conserver GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé ?
6. Contenu de l’emballage et autres informations.
1. QU’EST-CE QUE GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé ET DANS QUELS CAS EST-IL UTILISE ?
· Chaque comprimé jaune contient une faible quantité de deux hormones féminines, 0,060 mg de gestodène et 0,015 mg d’éthinylestradiol.
· Les 4 comprimés blancs ne contiennent pas de substance active et sont appelés comprimés placebos.
· Les pilules contraceptives qui contiennent deux hormones sont appelées « pilules combinées ».
2. QUELLES SONT LES INFORMATIONS A CONNAITRE AVANT DE PRENDRE GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé ?
Avant de commencer à prendre GESTODENE/ETHINYLESTRADIOL BGR, vous devez lire les informations concernant les caillots sanguins à la rubrique 2. Il est particulièrement important de lire la description des symptômes d’un caillot sanguin – voir rubrique 2 « Caillots sanguins ».
Avant de commencer à prendre GESTODENE/ETHINYLESTRADIOL BGR, un interrogatoire sur vos antécédents médicaux personnels et familiaux proches sera effectué par votre médecin. Votre pression artérielle sera mesurée et, si besoin, selon votre situation personnelle, d’autres examens pourront être demandés par votre médecin.
Cette notice décrit plusieurs situations dans lesquelles vous devez arrêter de prendre GESTODENE/ETHINYLESTRADIOL BGR, ou décrit des circonstances où l’efficacité contraceptive peut être diminuée. Dans ces cas, vous ne devez pas avoir de rapports sexuels ou vous devez utiliser d’autres méthodes contraceptives non hormonales comme le préservatif ou une autre méthode de contraception locale. N’utilisez pas de méthodes basées sur le rythme menstruel ou la mesure de la température. Ces méthodes peuvent ne pas être fiables car GESTODENE/ETHINYLESTRADIOL BGR a un effet sur la température corporelle et sur la glaire cervicale.
Comme les autres contraceptifs hormonaux, GESTODENE/ETHINYLESTRADIOL BGR ne protège pas vis-à-vis des infections par le VIH (SIDA) ou des autres maladies sexuellement transmissibles.
Ne prenez jamais GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé
Vous ne devez jamais prendre GESTODENE/ETHINYLESTRADIOL BGR si vous êtes dans l’une des situations listées ci-dessous. Si tel est le cas, vous devez en informer votre médecin. Votre médecin discutera avec vous d’autres méthodes de contraception qui seraient plus adaptées.
· si vous avez (ou avez déjà eu) un caillot dans un vaisseau sanguin d’une jambe (thrombose veineuse profonde [TVP]), d’un poumon (embolie pulmonaire [EP]) ou d’autres organes ;
· si vous vous savez atteinte d’un trouble affectant la coagulation sanguine – par exemple, un déficit en protéine C, un déficit en protéine S, un déficit en antithrombine III, une mutation du facteur V de Leiden ou la présence d’anticorps anti-phospholipides ;
· si vous devez être opérée ou si vous êtes alitée pendant une durée prolongée (voir rubrique « Caillots sanguins ») ;
· si vous avez déjà eu une crise cardiaque ou un accident vasculaire cérébral (AVC) ;
· si vous avez déjà eu un trouble affectant certains vaisseaux du cœur (artères coronaires) ;
· si vous avez (ou avez déjà eu) une angine de poitrine (une maladie provoquant des douleurs intenses dans la poitrine et pouvant être le signe précurseur d’une crise cardiaque) ou un accident ischémique transitoire (AIT - symptômes temporaires d’AVC) ;
· si vous avez l’une des maladies suivantes pouvant augmenter le risque de caillot dans les artères :
o diabète sévère avec atteinte des vaisseaux sanguins,
o pression artérielle très élevée,
o taux très élevé de graisses dans le sang (cholestérol ou triglycérides),
o maladie appelée hyperhomocystéinémie ;
· si vous avez (ou avez déjà eu) un type de migraine appelé « migraine avec aura » ;
· si vous avez (ou si vous avez eu) une tumeur bénigne du foie (appelée hyperplasie nodulaire focale ou adénome hépatique) ou une tumeur maligne du foie, ou si vous avez eu récemment une maladie du foie. Dans ces cas, votre médecin vous demandera d’arrêter le traitement jusqu’à ce que votre foie fonctionne de nouveau normalement ;
· si vous avez des saignements du vagin dont on ne connaît pas la cause ;
· si vous avez un cancer du sein, de l’utérus ou un cancer sensible aux hormones sexuelles féminines, ou si le diagnostic de ce type de cancer est suspecté ;
· si vous êtes allergique à l’éthinylestradiol ou au gestodène ou à l’un des autres composants contenus dans ce médicament (mentionnés dans la rubrique 6) ; vous pourriez présenter des démangeaisons, une éruption cutanée ou un gonflement ;
· si vous avez une hépatite C et prenez certains médicaments antiviraux tels que l’ombitasvir/paritaprévir/ritonavir, le dasabuvir, le glécaprévir/pibrentasvir ou sofosbuvir/velpatasvir/voxilaprévir (voir aussi rubrique « Autres médicaments et GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé »).
Population pédiatrique
La sécurité et l'efficacité ont été évaluées chez des sujets âgés de 18 ans et plus. Les données actuellement disponibles pour une utilisation chez les patientes âgées de moins de 18 ans sont limitées.
Patients âgés
GESTODENE/ETHINYLESTRADIOL BGR n’est pas indiqué après la ménopause.
Patients atteints d’insuffisance hépatique
GESTODENE/ETHINYLESTRADIOL BGR est contre-indiqué chez les femmes présentant des affections hépatiques sévères. Voir également la rubrique « Ne prenez jamais GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé ».
Patients atteints d’insuffisance rénale
GESTODENE/ETHINYLESTRADIOL BGR n’a pas été étudié de façon spécifique chez les patientes atteintes d’insuffisance rénale.
Avertissements et précautions
Dans certaines situations, vous devez prendre des précautions particulières lors de l’utilisation de GESTODENE/ETHINYLESTRADIOL BGR ou de toute autre pilule combinée et votre médecin devra peut-être vous examiner régulièrement. Si vous êtes dans l’une des situations suivantes, informez-en votre médecin avant de commencer à prendre GESTODENE/ETHINYLESTRADIOL BGR. De même, si l’un des problèmes suivants apparaît ou s’aggrave pendant l’utilisation de GESTODENE/ETHINYLESTRADIOL BGR, vous devez consulter votre médecin.
Dans quels cas devez-vous contacter votre médecin ?
Consultez un médecin de toute urgence
si vous remarquez de possibles signes d’un caillot sanguin, qui pourraient indiquer que vous avez un caillot sanguin dans une jambe (thrombose veineuse profonde), que vous avez un caillot sanguin dans un poumon (embolie pulmonaire) ou que vous faites une crise cardiaque ou un AVC (voir la rubrique « Caillots sanguins » (thrombose) ci-dessous).
Pour la description des symptômes de ces effets indésirables graves, reportez-vous à la rubrique « Comment reconnaître un caillot sanguin ? ».
Si vous êtes dans l’une des situations suivantes, informez-en votre médecin.
Si le problème apparaît ou s’aggrave pendant l’utilisation de GESTODENE/ETHINYLESTRADIOL BGR, vous devez également en informer votre médecin.
· si une analyse de sang a montré que vous avez un taux élevé de sucre, un taux élevé de cholestérol et de graisses ou un taux élevé de prolactine (hormone provoquant la montée de lait) ;
· si vous êtes obèse ;
· si vous avez une tumeur bénigne du sein ou s’il y a eu des cas de cancer du sein dans votre famille proche ;
· si vous avez une maladie de l'utérus (dystrophie utérine) ;
· si vous souffrez d’épilepsie (voir aussi la rubrique « Autres médicaments et GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé ») ;
· si vous souffrez de migraines ;
· si vous avez une perte de l’audition due à une maladie appelée otosclérose ;
· si vous souffrez d’asthme ;
· si vous êtes atteinte de la maladie de Crohn ou de rectocolite hémorragique (maladies inflammatoires chroniques de l’intestin) ;
· si vous avez un lupus érythémateux disséminé (LED) (maladie qui affecte votre système de défenses naturelles) ;
· si vous avez un syndrome hémolytique et urémique (SHU ; trouble de la coagulation sanguine qui entraîne une défaillance des reins) ;
· si vous avez une drépanocytose (maladie héréditaire touchant les globules rouges) ;
· si vous avez des taux élevés de graisses dans le sang (hypertriglycéridémie) ou des antécédents familiaux de ce trouble. L’hypertriglycéridémie a été associée à une augmentation du risque de pancréatite (inflammation du pancréas) ;
· si vous devez être opérée ou si vous êtes alitée pendant une durée prolongée (reportez-vous à la rubrique 2, « Caillots sanguins ») ;
· si vous venez juste d’accoucher, vous êtes exposée à un risque augmenté de caillots sanguins. Vous devez demander à votre médecin combien de temps après l’accouchement vous pouvez commencer à prendre GESTODENE/ETHINYLESTRADIOL BGR ;
· si vous avez une inflammation des veines situées sous la peau (thrombophlébite superficielle) ;
· si vous avez des varices ;
· si vous ou l’un de vos parents proches (parents, grands-parents, frères, sœurs ) avez déjà souffert d’une maladie favorisant la formation de caillots de sang (au niveau d’une jambe, d’un poumon ou ailleurs, infarctus du myocarde, accident vasculaire cérébral) ;
· si, pendant une grossesse ou lors de l’utilisation d’une autre pilule contraceptive, vous avez eu une maladie de peau qui provoque des démangeaisons, des plaques rouges et des bulles (herpès gestationnel) ;
· si vous avez eu des taches de coloration sur le visage (masque de grossesse ou chloasma) pendant une grossesse ou lors de l’utilisation d’une autre pilule contraceptive. Dans ce cas, évitez toute exposition directe au soleil lorsque vous utilisez GESTODENE/ETHINYLESTRADIOL BGR ;
· si vous avez une maladie du foie ou de la vésicule biliaire ;
· si vous souffrez d'une maladie du cœur, du foie ou des reins ;
· si vous êtes diabétique ;
· si vous souffrez de dépression ;
· si vous souffrez d'une maladie appelée chorée caractérisée par la survenue de mouvements incontrôlables, brusques et irréguliers ;
· en cas de survenue d’un des symptômes d’angio-œdème suivants : gonflement du visage, de la langue et/ou de la gorge et/ou difficulté à avaler ou urticaire pouvant s’accompagner de difficultés pour respirer, contactez immédiatement un médecin. Les médicaments contenant des œstrogènes peuvent induire ou aggraver les symptômes d’ angio-œdème héréditaire et acquis.
Troubles psychiatriques
Certaines femmes qui utilisent des contraceptifs hormonaux dont GESTODENE/ETHINYLESTRADIOL BGR ont fait état d’une dépression ou d’un état dépressif. La dépression peut être grave et peut parfois donner lieu à des idées suicidaires. Si vous présentez des changements d’humeur et des symptômes dépressifs, sollicitez les conseils de votre médecin dès que possible.
N’hésitez pas à demander conseil à votre médecin ou à votre pharmacien si vous avez un doute à propos de l’utilisation de GESTODENE/ETHINYLESTRADIOL BGR.
CAILLOTS SANGUINS
L’utilisation d’un contraceptif hormonal combiné tel que GESTODENE/ETHINYLESTRADIOL BGR augmente le risque d’apparition d’un caillot sanguin en comparaison à une non-utilisation. Dans de rares cas, un caillot sanguin peut bloquer des vaisseaux sanguins et provoquer de graves problèmes.
Les caillots sanguins peuvent se former :
· dans les veines (on parle alors de « thrombose veineuse » ou de « thrombo-embolie veineuse » [TEV]) ;
· dans les artères (on parle alors de « thrombose artérielle » ou de « thrombo-embolie artérielle » [TEA]).
Le rétablissement, suite à des caillots sanguins, n’est pas toujours complet. Dans de rares cas, ils peuvent entraîner des séquelles graves et durables et, dans de très rares cas, ils peuvent être fatals.
Il est important de garder à l’esprit que le risque global de caillot sanguin dû à GESTODENE/ETHINYLESTRADIOL BGR est faible.
COMMENT RECONNAITRE UN CAILLOT SANGUIN ?
Consultez un médecin de toute urgence si vous remarquez l’un des signes ou symptômes suivants.
|
Présentez-vous l’un de ces signes ? |
Il peut éventuellement s’agir de : |
|
· gonflement d’une jambe ou le long d’une veine de la jambe ou du pied, en particulier s’il s’accompagne de : · douleur ou sensibilité dans la jambe, pouvant n’être ressentie qu’en position debout ou lors de la marche ; · chaleur dans la jambe affectée ; · changement de couleur de la peau de la jambe, devenant p.ex. pâle, rouge ou bleue. |
Thrombose veineuse profonde |
|
· apparition soudaine et inexpliquée d’un essoufflement ou d’une respiration rapide ; · toux soudaine sans cause apparente, avec parfois des crachats de sang ; · douleur aiguë dans la poitrine, qui peut s’accentuer en cas de respiration profonde ; · étourdissements ou sensations vertigineuses sévères ; · battements de cœur rapides ou irréguliers ; · douleur intense dans l’estomac. En cas de doute, consultez un médecin car certains de ces symptômes, comme la toux ou l’essoufflement, peuvent être pris à tort pour les signes d’une maladie moins sévère telle qu’une infection respiratoire (p.ex. un simple rhume). |
Embolie pulmonaire |
|
Symptômes apparaissant le plus souvent dans un seul œil : · perte immédiate de la vision ou · vision trouble sans douleur pouvant évoluer vers une perte de la vision. |
Thrombose veineuse rétinienne (caillot sanguin dans l’œil) |
|
· douleur, gêne, pression, lourdeur dans la poitrine ; · sensation d’oppression ou d’encombrement dans la poitrine, le bras ou sous le sternum ; · sensation d’encombrement, d’indigestion ou de suffocation ; · sensation de gêne dans le haut du corps irradiant vers le dos, la mâchoire, la gorge, le bras et l’estomac ; · transpiration, nausées, vomissements ou sensations vertigineuses ; · faiblesse, anxiété ou essoufflement extrêmes ; · battements de cœur rapides ou irréguliers. |
Crise cardiaque |
|
· apparition soudaine d’une faiblesse ou d’un engourdissement au niveau du visage, d’un bras ou d’une jambe, en particulier d’un côté du corps ; · apparition soudaine d’une confusion, de difficultés à parler ou à comprendre ; · apparition soudaine de difficultés à voir d’un œil ou des deux yeux ; · apparition soudaine de difficultés à marcher, de sensations vertigineuses, d’une perte d’équilibre ou de coordination ; · maux de tête soudains, sévères ou prolongés, sans cause connue ; · perte de conscience ou évanouissement avec ou sans crise convulsive. Parfois, les symptômes de l’AVC peuvent être de courte durée, avec un rétablissement presque immédiat et complet, mais vous devez tout de même consulter un médecin de toute urgence car vous pourriez être exposée au risque d’un nouvel AVC. |
Accident vasculaire cérébral (AVC) |
|
· gonflement et coloration légèrement bleutée d’une extrémité ; · douleur intense dans l’estomac (« abdomen aigu »). |
Caillots sanguins bloquant d’autres vaisseaux sanguins. |
CAILLOTS SANGUINS DANS UNE VEINE
Que peut-il se passer si un caillot sanguin se forme dans une veine ?
· Un lien a été établi entre l’utilisation de contraceptifs hormonaux combinés et l’augmentation du risque de caillots sanguins dans les veines (thrombose veineuse). Cependant, ces effets indésirables sont rares. Le plus souvent, ils surviennent pendant la première année d’utilisation d’un contraceptif hormonal combiné.
· Lorsqu’un caillot sanguin se forme dans une veine d’une jambe ou d’un pied, il peut provoquer une thrombose veineuse profonde (TVP).
· Si le caillot sanguin migre de la jambe vers le poumon, il peut provoquer une embolie pulmonaire.
· Dans de très rares cas, un caillot peut se former dans une veine d’un autre organe, comme l’œil (thrombose veineuse rétinienne).
A quel moment le risque d’apparition d’un caillot sanguin dans une veine est-il le plus élevé ?
Le risque d’apparition d’un caillot sanguin dans une veine est maximal pendant la première année d’utilisation d’un contraceptif hormonal combiné pris pour la première fois. Le risque peut également être augmenté lorsque vous recommencez à prendre un contraceptif hormonal combiné (le même produit ou un produit différent) après une interruption de 4 semaines ou plus.
Après la première année, le risque diminue mais reste toujours légèrement plus élevé que si vous n’utilisiez pas de contraceptif hormonal combiné.
Lorsque vous arrêtez de prendre GESTODENE/ETHINYLESTRADIOL BGR, le risque d’apparition d’un caillot sanguin revient à la normale en quelques semaines.
Quel est le risque d’apparition d’un caillot sanguin ?
Le risque dépend de votre risque de base de TEV et du type de contraceptif hormonal combiné que vous prenez.
Le risque global de caillot sanguin dans une jambe ou un poumon (TVP ou EP) associé à GESTODENE/ETHINYLESTRADIOL BGR est faible.
· Sur 10 000 femmes qui n’utilisent aucun contraceptif hormonal combiné et qui ne sont pas enceintes, environ 2 développeront un caillot sanguin sur une période d’un an.
· Sur 10 000 femmes qui utilisent un contraceptif hormonal combiné contenant du lévonorgestrel, de la noréthistérone ou du norgestimate, environ 5 à 7 développeront un caillot sanguin sur une période d’un an.
· Sur 10 000 femmes qui utilisent un contraceptif hormonal combiné contenant du gestodène, comme GESTODENE/ETHINYLESTRADIOL BGR, environ 9 à 12 développeront un caillot sanguin sur une période d’un an.
Le risque d’apparition d’un caillot sanguin variera selon vos antécédents médicaux personnels (voir « Facteurs augmentant le risque de caillot sanguin » ci-dessous).
|
|
Risque d’apparition d’un caillot sanguin sur une période d’un an |
|
Femmes qui n’utilisent pas de contraceptif hormonal combiné (pilule/patch/anneau) et qui ne sont pas enceintes |
Environ 2 femmes sur 10 000 |
|
Femmes qui utilisent une pilule contraceptive hormonale combinée contenant du lévonorgestrel, de la noréthistérone ou du norgestimate |
Environ 5 à 7 femmes sur 10 000 |
|
Femmes qui utilisent GESTODENE/ETHINYLESTRADIOL BGR |
Environ 9 à 12 femmes sur 10 000 |
Facteurs augmentant le risque de caillot sanguin dans une veine
Le risque de caillot sanguin associé à GESTODENE/ETHINYLESTRADIOL BGR est faible mais certaines situations peuvent augmenter ce risque. Le risque sera plus élevé :
· si vous avez un surpoids important (indice de masse corporelle [IMC] supérieur à 30 kg/m²) ;
· si l’un des membres de votre famille proche a eu un caillot sanguin dans une jambe, un poumon ou un autre organe à un âge relativement jeune (p. ex. avant l’âge de 50 ans) ; si tel est le cas, vous pourriez être atteinte d’un trouble héréditaire de la coagulation sanguine ;
· si vous devez être opérée ou si vous êtes alitée pendant une période prolongée en raison d’une blessure ou d’une maladie, ou si vous avez une jambe dans le plâtre ; il pourra être nécessaire d’interrompre l’utilisation de GESTODENE/ETHINYLESTRADIOL BGR plusieurs semaines avant l’opération chirurgicale ou tant que votre mobilité est réduite ; si vous devez arrêter d’utiliser GESTODENE/ETHINYLESTRADIOL BGR, demandez à votre médecin à quel moment vous pourrez recommencer à l’utiliser ;
· avec l’âge (en particulier au-delà de 35 ans) ;
· si vous avez accouché dans les semaines précédentes.
Plus vous cumulez ces situations, plus le risque d’apparition d’un caillot sanguin augmente.
Les voyages en avion (de plus de 4 heures) peuvent augmenter temporairement le risque de caillot sanguin, en particulier si vous présentez déjà certains des autres facteurs listés.
Il est important de prévenir votre médecin si vous êtes concernée par l’une de ces situations, même si vous n’en êtes pas certaine. Votre médecin pourra décider qu’il est nécessaire d’arrêter le traitement par GESTODENE/ETHINYLESTRADIOL BGR.
Si l’une des situations ci-dessus évolue pendant la période où vous utilisez GESTODENE/ETHINYLESTRADIOL BGR, par exemple si un membre de votre famille proche développe une thrombose sans raison connue ou si vous prenez beaucoup de poids, parlez-en à votre médecin.
CAILLOTS SANGUINS DANS UNE ARTERE
Que peut-il se passer si un caillot sanguin se forme dans une artère ?
Comme un caillot sanguin dans une veine, un caillot dans une artère peut provoquer de graves problèmes. Par exemple, il peut provoquer une crise cardiaque ou un accident vasculaire cérébral (AVC).
Facteurs augmentant le risque de caillot sanguin dans une artère
Il est important de noter que le risque de crise cardiaque ou d’AVC lié à l’utilisation de GESTODENE/ETHINYLESTRADIOL BGR est très faible mais peut augmenter :
· avec l’âge (au-delà de 35 ans) ;
· si vous fumez ; lors de l’utilisation d’un contraceptif hormonal combiné tel que GESTODENE/ETHINYLESTRADIOL BGR, il est conseillé d’arrêter de fumer ; si vous ne parvenez pas à arrêter de fumer et si vous êtes âgée de plus de 35 ans, votre médecin pourra vous conseiller d’utiliser une méthode de contraception différente ;
· si vous êtes en surpoids ;
· si vous avez une pression artérielle élevée ;
· si un membre de votre famille proche a déjà eu une crise cardiaque ou un AVC à un âge relativement jeune (avant l’âge de 50 ans) ; si tel est le cas, le risque que vous ayez une crise cardiaque ou un AVC pourrait également être plus élevé ;
· si vous, ou un membre de votre famille proche, avez un taux de graisses élevé dans le sang (cholestérol ou triglycérides) ;
· si vous avez des migraines, en particulier des migraines avec aura ;
· si vous avez des problèmes cardiaques (maladie des valves cardiaques, trouble du rythme appelé fibrillation auriculaire) ;
· si vous êtes diabétique.
Si vous cumulez plusieurs de ces situations ou si l’une d’entre elles est particulièrement sévère, le risque d’apparition d’un caillot sanguin peut être encore plus élevé.
Si l’une des situations ci-dessus évolue pendant la période où vous utilisez GESTODENE/ETHINYLESTRADIOL BGR, par exemple si vous commencez à fumer, si un membre de votre famille proche développe une thrombose sans raison connue ou si vous prenez beaucoup de poids, parlez-en à votre médecin.
GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé et cancer
La détection d’un cancer du sein est légèrement plus fréquente chez les femmes qui prennent une pilule contraceptive combinée. Il n’est cependant pas établi si cette différence est due à la pilule. Il est par exemple possible que plus de tumeurs soient détectées chez les femmes qui prennent la pilule car elles sont examinées plus souvent par leur médecin. L’apparition de tumeurs mammaires diminue progressivement après l’arrêt des contraceptifs hormonaux combinés. Il est important de contrôler régulièrement vos seins et vous devez contacter votre médecin si vous sentez une masse.
Dans de rares cas, des tumeurs bénignes du foie, et plus rarement encore des tumeurs malignes du foie ont été observées chez des femmes utilisant la pilule. Consultez votre médecin si vous présentez subitement des maux de ventre particulièrement intenses.
Saignements entre les règles
Des saignements entre les règles (en dehors des jours placebos), peuvent survenir dans les premiers mois d’utilisation de GESTODENE/ETHINYLESTRADIOL BGR. Si ces saignements persistent plusieurs mois ou s’ils apparaissent au bout de plusieurs mois d’utilisation, votre médecin doit en rechercher la cause.
Que faire si vos règles ne surviennent pas pendant les jours placebos ?
Si vous avez pris correctement tous les comprimés jaunes, si vous n’avez pas eu de vomissements ou de diarrhée sévère et si vous n’avez pas pris d’autres médicaments, il est très peu probable que vous soyez enceinte.
Si vous n’avez pas vos règles deux fois de suite, il se peut que vous soyez enceinte. Consultez immédiatement votre médecin. Ne commencez pas la plaquette suivante tant que vous n’êtes pas certaine de ne pas être enceinte.
Si vous n'avez pas vos règles après l'arrêt de la prise de GESTODENE/ETHINYLESTRADIOL BGR
Quand vous arrêtez la prise de GESTODENE/ETHINYLESTRADIOL BGR, le retour de vos règles peut prendre un certain temps. Si l'absence de règles persiste pendant une période prolongée, veuillez consulter votre médecin.
Enfants
Sans objet.
Autres médicaments et GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé
Indiquez toujours à votre médecin si vous prenez, avez récemment pris ou pourriez prendre d’autres médicaments ou préparations à base de plantes, y compris des médicaments obtenus sans ordonnance. Indiquez également à tout autre médecin ou dentiste qui vous prescrira un autre médicament (ou à votre pharmacien) que vous utilisez GESTODENE/ETHINYLESTRADIOL BGR. Ils vous indiqueront si vous devez prendre des mesures contraceptives complémentaires (préservatifs par exemple) et, si nécessaire, pendant quelle durée.
Certains médicaments peuvent :
· avoir un impact sur les concentrations sanguines de GESTODENE/ETHINYLESTRADIOL BGR,
· diminuer l’efficacité contraceptive de GESTODENE/ETHINYLESTRADIOL BGR,
· entraîner des saignements inattendus.
C’est notamment le cas pour :
· les médicaments utilisés pour le traitement de :
o l’épilepsie (p. ex. la primidone, la phénytoïne, les barbituriques, la carbamazépine, l’oxacarbazépine) ;
o la tuberculose (p. ex. la rifampicine) ;
o les infections par le virus du SIDA (VIH) ou le virus de l’hépatite C (médicaments appelés « inhibiteurs de protéases » et « inhibiteurs non nucléosidiques de la transcriptase inverse » tels que le ritonavir, la névirapine, l’éfavirenz) ;
o les infections fongiques (p. ex. la griséofulvine, le kétoconazole) ;
o les infections bactériennes (les antibiotiques de la classe des macrolides, p. ex. la clarithromycine, l’érythromycine) ;
o l’hypertension dans les vaisseaux sanguins des poumons (bosentan) ;
o l’arthrite, l’arthrose (l’étoricoxib) ;
o les troubles du sommeil (le modafinil) ;
· le millepertuis, un remède à base de plantes ;
· le jus de pamplemousse.
La troléandomycine peut augmenter le risque de cholestase hépatique (rétention de bile dans le foie) lors de l’association avec des contraceptifs oraux combinés (COC).
GESTODENE/ETHINYLESTRADIOL BGR peut avoir un impact sur l’effet d’autres médicaments tels que :
· médicaments contenant de la ciclosporine ;
· l’antiépileptique lamotrigine (cela peut entraîner une augmentation de la fréquence des crises convulsives).
N’utilisez pas GESTODENE/ETHINYLESTRADIOL BGR si vous avez une hépatite C et si vous prenez un médicament contenant une association d’ombitasvir/paritaprévir/ritonavir, du dasabuvir ou du glécaprévir/pibrentasvir ou sofosbuvir/velpatasvir/voxilaprévir, car ces produits pourraient entraîner une augmentation des résultats des tests fonctionnels hépatiques (augmentation de l’ALAT, une enzyme hépatique).
Votre médecin vous prescrira un autre type de contraceptif avant le début du traitement par ces médicaments.
GESTODENE/ETHINYLESTRADIOL BGR peut être repris environ 2 semaines après la fin de ce traitement. Voir rubrique « Ne prenez jamais GESTODENE/ETHINYLESTRADIOL BGR ».
Demandez conseil à votre médecin ou votre pharmacien avant de prendre tout médicament.
GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé avec des aliments et boissons
GESTODENE/ETHINYLESTRADIOL BGR peut être pris avec ou sans nourriture, avec si nécessaire une petite quantité d’eau.
Grossesse
Si vous êtes enceinte, si vous pensez être enceinte ou planifiez une grossesse, demandez conseil à votre médecin avant de prendre ce médicament. Si vous êtes enceinte, vous ne devez pas prendre GESTODENE/ETHINYLESTRADIOL BGR. Si vous découvrez que vous êtes enceinte sous GESTODENE/ETHINYLESTRADIOL BGR, arrêtez immédiatement de prendre cette pilule et consultez votre médecin. En cas de désir de grossesse, vous pouvez arrêter de prendre GESTODENE/ETHINYLESTRADIOL BGR à tout moment (voir aussi rubrique 3 « Si vous voulez arrêter de prendre GESTODENE/ETHINYLESTRADIOL BGR »).
Demandez conseil à votre médecin ou votre pharmacien avant de prendre ce médicament.
Allaitement
Il n’est généralement pas recommandé de prendre GESTODENE/ETHINYLESTRADIOL BGR pendant l’allaitement. Si vous voulez prendre la pilule pendant que vous allaitez, il est préférable de contacter votre médecin.
Demandez conseil à votre médecin ou votre pharmacien avant de prendre ce médicament.
Analyses de laboratoire
Si vous avez besoin de faire une analyse de sang, prévenez votre médecin ou le personnel du laboratoire que vous prenez la pilule car les contraceptifs hormonaux peuvent modifier les résultats de certaines analyses.
Conduite de véhicules et utilisation de machines
L'effet de GESTODENE/ETHINYLESTRADIOL BGR sur l'aptitude à conduire des véhicules ou à utiliser des machines n'a pas été étudié. GESTODENE/ETHINYLESTRADIOL BGR n'affecte probablement pas l'aptitude à conduire des véhicules ou à utiliser des machines. Les sensations vertigineuses ont été rapportées comme effet secondaire. Si vous ressentez des sensations vertigineuses, ne conduisez pas de véhicules et n'utilisez pas de machines avant la disparition de ces problèmes.
GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé contient du lactose, de la lécithine et du sodium
Si votre médecin vous a informée d’une intolérance à certains sucres , contactez-le avant de prendre ce médicament.
Ce médicament contient moins de 1 mmol (23 mg) de sodium par comprimé, c'est-à-dire qu’il est essentiellement « sans sodium ».
Ce produit contient de la lécithine (obtenue à partir du soja). Si vous êtes allergique aux arachides ou au soja, n’utilisez pas ce médicament.
3. COMMENT PRENDRE GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé ?
Quand et comment prendre GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé ?
Chaque plaquette contient 24 comprimés actifs jaunes et 4 comprimés placebos blancs.
Les deux séries de comprimés de couleur différente de GESTODENE/ETHINYLESTRADIOL BGR sont rangées dans un ordre précis. Une plaquette contient 28 comprimés.
Prenez un comprimé de GESTODENE/ETHINYLESTRADIOL BGR tous les jours, avec un peu d’eau si nécessaire. Vous pouvez prendre les comprimés avec ou sans nourriture, mais vous devez les prendre tous les jours à peu près au même moment de la journée.
Ne vous trompez pas de comprimé : prenez un comprimé jaune pendant les 24 premiers jours, puis un comprimé blanc pendant les 4 derniers jours. Vous devez ensuite commencer immédiatement une nouvelle plaquette (24 comprimés jaunes puis 4 comprimés blancs). Il n’y a donc pas d’interruption entre deux plaquettes.
Compte tenu de la composition différente des comprimés, il est nécessaire de commencer par le premier comprimé en haut à gauche et de prendre les comprimés tous les jours. Pour ne pas vous tromper, suivez le sens indiqué par les flèches figurant sur la plaquette.
Préparation de la plaquette
Pour vous aider à vous repérer, la boîte de GESTODENE/ETHINYLESTRADIOL BGR contient 7 étiquettes, chacune comportant 7 jours de la semaine. Choisissez l’étiquette calendrier commençant par le jour où vous débutez la prise des comprimés. Par exemple, si vous commencez un mercredi, utilisez l’étiquette commençant par « MER ».
Puis collez l’étiquette correspondante dans le coin supérieur gauche de la plaquette, sur l’emplacement indiqué « Début ». Il y a désormais un jour indiqué au-dessus de chaque comprimé et vous pouvez ainsi voir si vous avez ou non pris un comprimé. Vous devez prendre les comprimés en suivant le sens des flèches.
Les saignements (également appelés « hémorragie de privation ») devraient survenir pendant les 4 jours où vous prenez les comprimés placebos blancs (les jours placebos). Les saignements débutent habituellement le 2e ou 3e jour après la prise du dernier comprimé actif jaune de GESTODENE/ETHINYLESTRADIOL BGR. Après la prise du dernier comprimé blanc de la plaquette, entamez une nouvelle plaquette même si vos saignements se poursuivent. Cela signifie que vous devez commencer chaque plaquette le même jour de la semaine et que vous devriez avoir vos règles les mêmes jours chaque mois.
Si vous prenez GESTODENE/ETHINYLESTRADIOL BGR selon les indications, vous serez également protégée contre le risque de grossesse pendant les 4 jours de prise des comprimés placebos.
A quel moment devez-vous commencer la première plaquette ?
· Si vous n’avez pas pris de contraception hormonale le mois précédent
Commencez à prendre GESTODENE/ETHINYLESTRADIOL BGR le 1er jour du cycle (c’est-à-dire le 1er jour de vos règles). Si vous commencez à prendre GESTODENE/ETHINYLESTRADIOL BGR le 1er jour de vos règles, vous êtes immédiatement protégée contre le risque de grossesse. Vous pouvez également commencer entre les jours 2 à 5 du cycle, mais vous devez dans ce cas utiliser une méthode complémentaire de contraception (par exemple, un préservatif) pendant les 7 premiers jours.
· En relais d’un contraceptif hormonal combiné ou d’un anneau vaginal ou patch contraceptif combiné
Vous pouvez commencer à prendre GESTODENE/ETHINYLESTRADIOL BGR de préférence le lendemain de la prise du dernier comprimé actif (le dernier comprimé contenant les substances actives) de votre pilule précédente, mais au plus tard le jour suivant la fin des jours sans comprimé de votre pilule précédente (ou suivant le jour de prise du dernier comprimé inactif de votre pilule précédente). En cas de relais d’un anneau vaginal ou patch contraceptif combiné, suivez les conseils de votre médecin.
· En relais d’une méthode uniquement progestative (pilule uniquement progestative, contraceptif injectable, implant ou stérilet libérant un progestatif)
Vous pouvez passer de la pilule uniquement progestative à GESTODENE/ETHINYLESTRADIOL BGR à tout moment (d’un implant ou d’un stérilet à GESTODENE/ETHINYLESTRADIOL BGR le jour de son retrait, d’un contraceptif injectable à GESTODENE/ETHINYLESTRADIOL BGR le jour prévu pour l’injection suivante) mais, dans tous ces cas, vous devez utiliser une méthode complémentaire de contraception (par exemple, un préservatif) pendant les 7 premiers jours de prise de la pilule.
· Après une interruption de grossesse
Suivez les conseils de votre médecin.
· Après avoir accouché
Vous pouvez commencer à prendre GESTODENE/ETHINYLESTRADIOL BGR 21 à 28 jours après l’accouchement. Si vous débutez plus tard, vous devez utiliser une méthode de contraception locale(par exemple, un préservatif) pendant les 7 premiers jours de prise de GESTODENE/ETHINYLESTRADIOL BGR.
Si, après avoir accouché, vous avez eu des rapports sexuels avant de débuter GESTODENE/ETHINYLESTRADIOL BGR (de nouveau), assurez-vous de ne pas être enceinte ou attendez le retour de vos règles.
· Si vous allaitez et que vous voulez débuter GESTODENE/ETHINYLESTRADIOL BGR (de nouveau) après avoir accouché
Lire le paragraphe « Allaitement », rubrique 2.
En cas de doute sur le moment où vous devez commencer à prendre GESTODENE/ETHINYLESTRADIOL BGR, demandez à votre médecin.
Si vous avez pris plus de GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé que vous n’auriez dû
Aucun cas de prise simultanée d’un trop grand nombre de comprimés de GESTODENE/ETHINYLESTRADIOL BGR ayant eu des conséquences graves n’a été rapporté. Si vous prenez simultanément plusieurs comprimés, vous pourriez souffrir de nausées, de vomissements ou de saignements vaginaux. Si vous vous apercevez qu’un enfant a pris plusieurs comprimés, demandez conseil à votre médecin.
Si vous oubliez de prendre GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé
Les quatre derniers comprimés de la 4e rangée de la plaquette sont les comprimés placebo. Si vous oubliez de prendre l’un de ces comprimés, cela ne réduira pas l’efficacité de GESTODENE/ETHINYLESTRADIOL BGR. Jetez le comprimé placebo oublié.
Si vous oubliez de prendre un comprimé actif jaune (comprimés 1 à 24 de votre plaquette), les conseils suivants s’appliquent :
· Si vous constatez l’oubli d’un comprimé dans les 12 heures qui suivent l’heure habituelle de la prise, la sécurité contraceptive n’est pas diminuée. Prenez immédiatement le comprimé oublié puis poursuivez le traitement normalement en prenant le comprimé suivant à l’heure habituelle.
· Si vous constatez l’oubli d’un comprimé plus de 12 heures après l’heure habituelle de la prise, la sécurité contraceptive peut être diminuée. Plus le nombre de comprimés oubliés est important, plus le risque de grossesse est élevé.
Le risque de sécurité contraceptive incomplète est plus élevé si vous oubliez un comprimé jaune au début ou à la fin de la plaquette. Vous devez donc respecter les principes suivants (voir aussi le schéma ci-dessous) :
· Plus d’un comprimé oublié dans cette plaquette. Contactez votre médecin.
· Un comprimé oublié entre les jours 1 à 7 (première rangée)
Prenez immédiatement le comprimé oublié même si cela implique la prise de deux comprimés le même jour. Continuez à prendre les comprimés à l’heure habituelle et utilisez des précautions supplémentaires pendant les 7 jours suivants, par exemple un préservatif. Si vous avez eu des rapports sexuels dans la semaine précédant l’oubli du comprimé, il faut envisager la possibilité d’une grossesse. Dans ce cas, contactez votre médecin.
· Un comprimé oublié entre les jours 8 et 14 (deuxième rangée)
Prenez immédiatement le comprimé oublié même si cela implique la prise de deux comprimés le même jour. Continuez à prendre les comprimés à l’heure habituelle. La protection contre le risque de grossesse n’est pas réduite et vous n’avez pas besoin de prendre de précautions supplémentaires.
· Un comprimé oublié entre les jours 15 et 24 (troisième ou quatrième rangée)
Vous avez deux possibilités :
1. Prenez immédiatement le comprimé oublié même si cela implique la prise de deux comprimés le même jour. Continuez à prendre les comprimés à l’heure habituelle. Au lieu de prendre les comprimés placebos blancs de cette plaquette, jetez-les et commencez la plaquette suivante (le jour de début sera différent).
Vous aurez probablement vos règles à la fin de la deuxième plaquette – pendant la prise des comprimés placebos blancs – mais vous pourriez avoir de légers saignements ou des saignements ressemblant à des règles pendant la prise de la deuxième plaquette.
2. Vous pouvez également arrêter de prendre les comprimés actifs jaunes et passer directement aux 4 comprimés placebos blancs (avant de prendre les comprimés placebos, notez le jour où vous avez oublié de prendre votre comprimé). Si vous voulez commencer une nouvelle plaquette le même jour que d’habitude, prenez les comprimés placebos pendant moins de 4 jours.
Si vous suivez l’une de ces deux recommandations, vous resterez protégée contre le risque de grossesse.
· Si vous avez oublié de prendre l’un des comprimés actifs d’une plaquette et que vos règles ne surviennent pas pendant les jours placebos, il se peut que vous soyez enceinte. Vous devez contacter votre médecin avant de commencer la plaquette suivante.
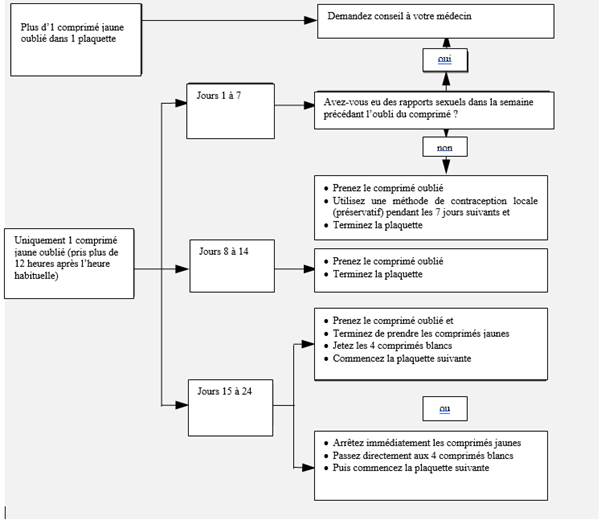
Que faire en cas de vomissements ou de diarrhée sévère ?
Si vous vomissez ou que vous avez une diarrhée sévère dans les 3 ou 4 heures suivant la prise d’un comprimé jaune, il se peut que les composants actifs ne soient pas complètement absorbés dans le corps. La situation est similaire à l’oubli d’un comprimé. Par conséquent, après des vomissements ou une diarrhée sévère, vous devez prendre un comprimé jaune d’une plaquette de réserve dès que possible et si possible dans les 12 heures qui suivent l’heure habituelle de prise de votre pilule. Si vous ne pouvez pas respecter ce délai ou si plus de 12 heures se sont écoulées, vous devez suivre les recommandations décrites dans le paragraphe « Si vous oubliez de prendre GESTODENE/ETHINYLESTRADIOL BGR ».
Si les vomissements ou la diarrhée sévère se répètent sur plusieurs jours, vous devez utiliser une méthode de contraception supplémentaire locale (par exemple, préservatif).
Retarder vos règles : ce que vous devez savoir
Même si cela n’est pas recommandé, vous pouvez retarder vos règles en ne prenant pas les comprimés placebos blancs de la 4e rangée et en passant directement à une nouvelle plaquette de GESTODENE/ETHINYLESTRADIOL BGR que vous terminerez. Vous pourriez avoir de légers saignements ou des saignements ressemblant à des règles pendant la prise de cette deuxième plaquette. Terminez cette deuxième plaquette en prenant les 4 comprimés blancs de la 4e rangée. Puis commencez votre nouvelle plaquette.
Demandez conseil à votre médecin avant de décider de retarder vos règles.
Changer le premier jour de vos règles : ce que vous devez savoir
Si vous prenez les comprimés selon les instructions, vos règles débuteront pendant les jours placebos. Si vous devez changer ce jour, réduisez le nombre de jours placebos - les jours où vous prenez les comprimés placebos blancs - (mais ne les augmentez jamais - 4 jours, c’est le maximum !). Par exemple, si vous commencez à prendre les comprimés placebos un vendredi et que vous voulez que ce soit un mardi (3 jours plus tôt), vous devez commencer une nouvelle plaquette 3 jours plus tôt que d’habitude. Vous n’aurez peut-être aucun saignement pendant cette période. Vous pourriez ensuite avoir de légers saignements ou des saignements ressemblant à des règles.
En cas de doute sur ce que vous devez faire, consultez votre médecin.
Si vous voulez arrêter de prendre GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé
Vous pouvez arrêter de prendre GESTODENE/ETHINYLESTRADIOL BGR à tout moment. Si vous ne voulez pas être enceinte, demandez conseil à votre médecin concernant les autres méthodes de contraception fiables.
Si vous arrêtez votre traitement parce que vous voulez être enceinte, il est généralement recommandé d’attendre vos prochaines règles naturelles avant d’essayer d’être enceinte. Il vous sera ensuite plus facile de calculer à quel moment l’accouchement aura lieu.
Si vous avez d’autres questions sur l’utilisation de ce médicament, demandez plus d’informations à votre médecin, à votre pharmacien ou à votre infirmier/ère.
4. QUELS SONT LES EFFETS INDESIRABLES EVENTUELS ?
Si vous ressentez un quelconque effet indésirable, en particulier si l’effet est sévère et persistant, ou si vous remarquez une modification de votre état de santé qui pourrait selon vous être due à GESTODENE/ETHINYLESTRADIOL BGR, informez-en votre médecin.
Il existe une augmentation du risque de caillots sanguins dans vos veines (thrombo-embolie veineuse [TEV]) ou dans vos artères (thrombo-embolie artérielle [TEA]) chez toutes les femmes qui prennent des contraceptifs hormonaux combinés. Pour plus de précisions sur les différents risques associés à la prise de contraceptifs hormonaux combinés, voir rubrique 2 « Quelles sont les informations à connaître avant de prendre GESTODENE/ETHINYLESTRADIOL BGR ».
Contactez immédiatement votre médecin en cas de survenue d’un des symptômes d’ angio-œdème suivants : gonflement du visage, de la langue et/ou de la gorge et/ou difficulté à avaler ou urticaire pouvant s’accompagner de difficultés pour respirer (voir également la rubrique « Avertissements et précautions »).
Les effets indésirables rapportés le plus fréquemment (chez plus de 10 % des femmes) par les utilisatrices de GESTODENE/ETHINYLESTRADIOL BGR sont des règles rares ou l’absence de règles pendant l’utilisation ou à l’arrêt de la pilule, des saignements entre les règles, ou des maux de tête, y compris des migraines.
Effets indésirables fréquents (peuvent affecter entre 1 et 10 femmes sur 100) :
· infection vaginale, notamment mycose vaginale ;
· modification de l’humeur incluant dépression ou modification du désir sexuel ;
· nervosité ou vertiges ;
· nausées, vomissements ou douleurs abdominales ;
· acné ;
· problèmes au niveau des seins tels que seins douloureux, sensibles, gonflés ou écoulement mammaire ;
· règles douloureuses ou modification de l’abondance des règles ;
· modification des sécrétions vaginales ou du col de l’utérus (ectropion) ;
· rétention d’eau dans les tissus ou œdème (rétention sévère d’eau) ;
· perte ou prise de poids.
Effets indésirables peu fréquents (peuvent affecter entre 1 et 10 femmes sur 1 000) :
· modification de l’appétit ;
· crampes abdominales ou gaz ;
· éruption cutanée, développement excessif de la pilosité, chute de cheveux ou taches de coloration sur le visage (chloasma) ;
· modification des résultats d’analyses de laboratoire : élévation des taux de cholestérol, de triglycérides, ou pression artérielle augmentée.
Effets indésirables rares (peuvent affecter entre 1 et 10 femmes sur 10 000) :
· réactions allergiques (cas très rares d’urticaire, d’angio-œdème ou de difficultés respiratoires ou troubles circulatoires) ;
· intolérance au glucose ;
· intolérance aux lentilles de contact ;
· jaunisse ;
· réaction cutanée particulière appelée érythème noueux ;
· caillots sanguins dans une veine ou une artère, par exemple :
o dans une jambe ou un pied (thrombose veineuse profonde, TVP) ;
o dans un poumon (embolie pulmonaire, EP) ;
o crise cardiaque ;
o accident vasculaire cérébral (AVC) ;
o mini-AVC ou symptômes temporaires de type AVC, connus sous le nom d’accident ischémique transitoire (AIT) ;
o caillots sanguins dans le foie, l’estomac/l’intestin, les reins ou un œil.
Le risque d’apparition d’un caillot sanguin peut être plus élevé si vous présentez certains autres facteurs qui augmentent ce risque (voir rubrique 2 pour plus d’informations sur les facteurs augmentant le risque de caillots sanguins et les symptômes d’un caillot sanguin).
Effets indésirables très rares (peuvent affecter moins d’1 femme sur 10 000) :
· tumeur bénigne du foie (appelée hyperplasie nodulaire focale ou adénome hépatique) ou tumeur maligne du foie ;
· aggravation d’une maladie du système immunitaire (lupus), d’une maladie du foie (porphyrie) ou d’une maladie appelée chorée caractérisée par la survenue de mouvements incontrôlables, brusques et irréguliers ;
· certains troubles au niveau des yeux comme une inflammation du nerf optique qui peut entraîner une perte partielle ou totale de la vision, ou un caillot de sang dans la rétine ;
· affection du pancréas.
Déclaration des effets secondaires
Si vous ressentez un quelconque effet indésirable, parlez-en à votre médecin, votre pharmacien ou à votre infirmier/ère. Ceci s’applique aussi à tout effet indésirable qui ne serait pas mentionné dans cette notice. Vous pouvez également déclarer les effets indésirables directement via le système national de déclaration : Agence nationale de sécurité du médicament et des produits de santé (ANSM) et réseau des Centres Régionaux de Pharmacovigilance - Site internet : https://signalement.social-sante.gouv.fr
En signalant les effets indésirables, vous contribuez à fournir davantage d’informations sur la sécurité du médicament.
5. COMMENT CONSERVER GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé ?
Tenir ce médicament hors de la vue et de la portée des enfants.
Ce médicament ne nécessite pas de précautions particulières de conservation en ce qui concerne la température. Conserver la plaquette dans l’emballage d’origine, à l’abri de la lumière.
N’utilisez pas ce médicament après la date de péremption indiquée sur l’emballage ou la plaquette après EXP. La date de péremption fait référence au dernier jour de ce mois.
Ne jetez aucun médicament au tout-à-l’égout ou avec les ordures ménagères. Demandez à votre pharmacien d’éliminer les médicaments que vous n’utilisez plus. Ces mesures contribueront à protéger l’environnement.
6. CONTENU DE L’EMBALLAGE ET AUTRES INFORMATIONS
Ce que contient GESTODENE/ETHINYLESTRADIOL BGR 60 microgrammes/15 microgrammes, comprimé pelliculé
La plaquette de GESTODENE/ETHINYLESTRADIOL BGR contient des comprimés de 2 couleurs.
Pour chaque comprimé jaune :
· Les substances actives sont :
Gestodène........................................................................................................................ 0,060 mg
Ethinylestradiol.................................................................................................................. 0,015 mg
Pour un comprimé pelliculé jaune.
· Les autres composants sont :
Lactose monohydraté, cellulose microcristalline (E460), polacriline potassique, stéarate de magnésium (E572) et Opadry jaune.
Pour chaque comprimé blanc :
Chaque comprimé blanc (comprimé inactif ou comprimé placebo) contient uniquement des excipients (substances non actives) qui sont : lactose monohydraté, povidone K-25 (E1201), carboxylamidon sodique type A, silice colloïdale anhydre (E551), oxyde d’aluminium et stéarate de magnésium (E572).
· Le comprimé actif est un comprimé pelliculé jaune, rond, lisse.
· Le comprimé placebo est un comprimé blanc, rond, biconvexe.
· GESTODENE/ETHINYLESTRADIOL BGR se présente sous plaquettes de 28 pilules : 24 pilules actives jaunes et 4 pilules placebo blanches.
· Boîtes de 1, 3 ou 6 plaquettes, chaque plaquette contenant 28 pilules. Toutes les présentations peuvent ne pas être commercialisées.
Titulaire de l’autorisation de mise sur le marché
15 BOULEVARD CHARLES DE GAULLE
92700 COLOMBES
Exploitant de l’autorisation de mise sur le marché
BIOGARAN
15 BOULEVARD CHARLES DE GAULLE
92700 COLOMBES
POL. INDUSTRIAL DE NAVATEJERA
C/ LA VALLINA S/N
24008 LEON
ESPAGNE
Noms du médicament dans les Etats membres de l'Espace Economique Européen
Ce médicament est autorisé dans les Etats membres de l'Espace Economique Européen sous les noms suivants : Conformément à la réglementation en vigueur.
[à compléter ultérieurement par le titulaire]
La dernière date à laquelle cette notice a été révisée est :
[à compléter ultérieurement par le titulaire]
Des informations détaillées sur ce médicament sont disponibles sur le site Internet de l’ANSM (France).
[1] Ces incidences ont été estimées à partir de l’ensemble des données des études épidémiologiques, en s’appuyant sur les risques relatifs liés aux différents CHC en comparaison aux CHC contenant du lévonorgestrel.
[2] Point central de l’intervalle de 5-7 pour 10 000 années-femmes sur la base d’un risque relatif, pour les CHC contenant du lévonorgestrel par rapport à la non-utilisation d’un CHC, d’environ 2,3 à 3,6.