Dernière mise à jour le 01/12/2025
PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion
Indications thérapeutiques
Classe pharmacothérapeutique - code ATC : L01BA04
PEMETREXED VIATRIS est un médicament utilisé dans le traitement du cancer.
PEMETREXED VIATRIS est donné en association avec le cisplatine, un autre médicament anticancéreux, comme traitement contre le mésothéliome pleural malin, une forme de cancer qui touche l’enveloppe du poumon, chez les patients qui n’ont pas reçu de chimiothérapie antérieure.
PEMETREXED VIATRIS est également donné en association avec le cisplatine comme traitement initial des patients atteints d’un cancer du poumon au stade avancé.
PEMETREXED VIATRIS peut vous être prescrit si vous avez un cancer du poumon à un stade avancé si votre maladie a répondu au traitement ou si elle n’a pas beaucoup évolué après une chimiothérapie initiale.
PEMETREXED VIATRIS est également un traitement pour les patients atteints d’un cancer du poumon au stade avancé dont la maladie a progressé, après avoir reçu une autre chimiothérapie initiale.
Présentations
> 1 flacon(s) en verre de 4 ml
Code CIP : 34009 550 524 9 4
Déclaration d'arrêt de commercialisation : 23/01/2025
Cette présentation n'est pas agréée aux collectivités
> 1 flacon(s) en verre de 20 ml
Code CIP : 34009 550 525 0 0
Déclaration de commercialisation : 16/06/2021
Cette présentation est agréée aux collectivités
> 1 flacon(s) en verre de 40 ml
Code CIP : 34009 550 525 1 7
Déclaration d'arrêt de commercialisation : 12/12/2024
Cette présentation est agréée aux collectivités
Service médical rendu (SMR)
Les libellés affichés ci-dessous ne sont que des résumés ou extraits issus des avis rendus par la Commission de la Transparence. Seul l'avis complet de la Commission de la Transparence fait référence.
Cet avis est consultable à partir du lien `Avis du jj/mm/aaaa` ou encore sur demande auprès de la HAS (plus d'informations dans l'aide). Les avis et synthèses d'avis contiennent un paragraphe sur la place du médicament dans la stratégie thérapeutique.
| Valeur du SMR | Avis | Motif de l'évaluation | Résumé de l'avis |
|---|---|---|---|
| Important | Avis du 12/12/2018 | Inscription (CT) | Le service médical rendu par PEMETREXED MYLAN 25 mg/ml, solution à diluer pour perfusion est important dans les indications de l’AMM. |
Amélioration du service médical rendu (ASMR)
Les libellés affichés ci-dessous ne sont que des résumés ou extraits issus des avis rendus par la Commission de la Transparence. Seul l'avis complet de la Commission de la Transparence fait référence.
Cet avis est consultable à partir du lien `Avis du jj/mm/aaaa` ou encore sur demande auprés de la HAS (plus d'informations dans l'aide). Les avis et synthéses d'avis contiennent un paragraphe sur la place du médicament dans la stratégie thérapeutique.
| Valeur de l'ASMR | Avis | Motif de l'évaluation | Résumé de l'avis |
|---|---|---|---|
| V (Inexistant) | Avis du 12/12/2018 | Inscription (CT) | La spécialité PEMETREXED MYLAN 25 mg/ml, solution à diluer pour perfusion n’apporte pas d’amélioration du service médical rendu (ASMR V) par rapport à la spécialité ALIMTA 500 mg poudre pour solution à diluer pour perfusion, déjà inscrite. |
Autres informations
- Titulaire de l'autorisation : VIATRIS SANTE
- Conditions de prescription et de délivrance :
- liste I
- médicament nécessitant une surveillance particulière pendant le traitement
- prescription hospitalière
- prescription réservée aux médecins compétents en CANCEROLOGIE
- prescription réservée aux spécialistes et services HEMATOLOGIE
- prescription réservée aux spécialistes et services ONCOLOGIE MEDICALE
- Statut de l'autorisation : Valide
- Type de procédure : Procédure décentralisée
- Code CIS : 6 154 307 8
ANSM - Mis à jour le : 17/02/2025
PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion
2. COMPOSITION QUALITATIVE ET QUANTITATIVE
Un ml de solution à diluer pour perfusion contient 25 mg de pémétrexed (sous forme de pémétrexed diarginine)
Un flacon de 4 ml de solution à diluer pour perfusion contient 100 mg de pémétrexed (sous forme de pémétrexed diarginine).
Un flacon de 20 ml de solution à diluer pour perfusion contient 500 mg de pémétrexed (sous forme de pémétrexed diarginine).
Un flacon de 40 ml de solution à diluer pour perfusion contient 1000 mg de pémétrexed (sous forme de pémétrexed diarginine).
Excipient à effet notoire :
Ce médicament contient 140 mg de propylène glycol par flacon de 4 ml ce qui équivaut à 35 mg/ml.
Ce médicament contient 700 mg de propylène glycol par flacon de 20 ml ce qui équivaut à 35 mg/ml.
Ce médicament contient 1400 mg de propylène glycol par flacon de 40 ml ce qui équivaut à 35 mg/ml.
Pour la liste complète des excipients, voir rubrique 6.1.
Solution à diluer pour perfusion.
Solution limpide, incolore à légèrement jaune à brune, jaune brun ou jaune vert
Le pH de la solution à diluer est compris entre 8,3 et 9,0
4.1. Indications thérapeutiques
PEMETREXED VIATRIS, en association avec le cisplatine, est indiqué dans le traitement des patients atteints de mésothéliome pleural malin non résécable et qui n’ont pas reçu de chimiothérapie antérieure.
Cancer bronchique non à petites cellules
PEMETREXED VIATRIS, en association avec le cisplatine, est indiqué dans le traitement en première ligne des patients atteints de cancer bronchique non à petites cellules localement avancé ou métastatique, dès lors que l’histologie n’est pas à prédominance épidermoïde (voir rubrique 5.1).
PEMETREXED VIATRIS est indiqué en monothérapie dans le traitement de maintenance du cancer bronchique non à petites cellules, localement avancé ou métastatique immédiatement à la suite d’une chimiothérapie à base de sel de platine, dès lors que l’histologie n’est pas à prédominance épidermoïde chez les patients dont la maladie n’a pas progressé (voir rubrique 5.1).
PEMETREXED VIATRIS est indiqué en monothérapie dans le traitement en seconde ligne des patients atteints de cancer bronchique non à petites cellules, localement avancé ou métastatique, dès lors que l’histologie n’est pas à prédominance épidermoïde (voir rubrique 5.1).
4.2. Posologie et mode d'administration
PEMETREXED VIATRIS doit être administré uniquement sous le contrôle d'un médecin qualifié dans l’utilisation des chimiothérapies anticancéreuses.
PEMETREXED VIATRIS en association avec le cisplatine
La posologie recommandée de PEMETREXED VIATRIS est de 500 mg/m2 de surface corporelle, en perfusion intraveineuse (IV) de 10 minutes, le premier jour de chaque cycle de 21 jours. La posologie recommandée de cisplatine est de 75 mg/m2 de surface corporelle en perfusion de 2 heures, débutée environ 30 minutes après la fin de la perfusion de pémétrexed, le premier jour de chaque cycle de 21 jours. Les patients doivent recevoir un traitement anti-émétique adéquat et une hydratation appropriée, avant et/ou après la perfusion de cisplatine (se référer au Résumé des Caractéristiques du Produit du cisplatine pour des recommandations posologiques spécifiques).
PEMETREXED VIATRIS en monothérapie
Chez les patients traités pour cancer bronchique non à petites cellules et qui ont reçu une chimiothérapie antérieure, la posologie recommandée de PEMETREXED VIATRIS est de 500 mg/m2 de surface corporelle, en perfusion intraveineuse de 10 minutes, le premier jour de chaque cycle de 21 jours.
Prémédication
Afin de réduire la survenue et la sévérité des réactions cutanées, une corticothérapie devra être administrée la veille, le jour même et le lendemain de l’administration du pémétrexed. La posologie doit être équivalente à 4 mg de dexaméthasone par voie orale, deux fois par jour (voir rubrique 4.4).
Afin de réduire la toxicité du pémétrexed, les patients traités doivent recevoir également une supplémentation en vitamines (voir rubrique 4.4). Les patients doivent prendre par voie orale de l'acide folique ou une association polyvitaminique contenant de l'acide folique (350 à 1 000 microgrammes) quotidiennement. Au moins cinq doses d’acide folique doivent être prises dans les 7 jours qui précèdent la première injection de pémétrexed, et les patients doivent continuer cette supplémentation pendant toute la durée du traitement et pendant 21 jours après la dernière injection de pémétrexed. Les patients doivent également recevoir une injection intramusculaire de vitamine B12 (1 000 microgrammes) dans la semaine précédant la première dose de pémétrexed puis une fois tous les trois cycles. Les injections ultérieures de vitamine B12 peuvent avoir lieu le même jour que l'administration de pémétrexed.
Surveillance
Avant chaque administration de pémétrexed, une numération formule sanguine complète (NFS) avec mesure du taux de plaquettes doit être réalisée. Un bilan biochimique sera réalisé avant chaque administration de la chimiothérapie pour évaluer les fonctions hépatique et rénale.
Avant le début de chaque cycle de chimiothérapie, le nombre absolu de polynucléaires neutrophiles (PNN) doit être supérieur ou égal à 1 500 cellules/mm3 et le nombre de plaquettes supérieur ou égal à 100 000 cellules/mm3.
La clairance de la créatinine doit être supérieure ou égale à 45 ml/min.
Le taux de bilirubine totale doit être inférieur ou égal à 1,5 fois la limite supérieure de la normale. Les taux de phosphatases alcalines (PA), d’aspartate aminotransférase (ASAT ou SGOT) et d’alanine aminotransférase (ALAT ou SGPT) doivent être inférieurs ou égaux à 3 fois la limite supérieure de la normale. Des taux de phosphatases alcalines, d’ASAT et d’ALAT inférieurs ou égaux à 5 fois la limite supérieure de la normale sont acceptables en cas de métastases hépatiques.
Ajustements de la dose
Au début d’un nouveau cycle, les ajustements de dose s'appuieront sur la numération formule sanguine au nadir et la toxicité non hématologique maximale observée au cours du cycle précédent. Le traitement peut être différé le temps nécessaire à la récupération. Dès récupération, les patients doivent être à nouveau traités selon les recommandations des tableaux 1, 2 et 3, qui concernent PEMETREXED VIATRIS utilisé en monothérapie et en association avec le cisplatine.
|
Tableau 1 – Tableau de modification des doses de pémétrexed (en monothérapie ou en association) et de cisplatine - Toxicités hématologiques |
|
|
Au nadir : PNN < 500 /mm3et plaquettes > 50 000 /mm3 |
75 % de la dose précédente (pour pémétrexed et le cisplatine) |
|
Au nadir : plaquettes < 50 000 /mm3quel que soit le taux de PNN |
75 % de la dose précédente (pour pémétrexed et le cisplatine) |
|
Au nadir : plaquettes < 50 000 /mm3avec saignementa, quel que soit le taux de PNN |
50 % de la dose précédente (pour pémétrexed et le cisplatine) |
a Ces critères répondent à la définition des saignements ≥ Grade 2 selon les Critères Communs de Toxicité (CTC) du National Cancer Institute (v2.0; NCI 1998)
En cas de toxicités non-hématologiques > grade 3 (à l’exclusion d’une neurotoxicité), le traitement par PEMETREXED VIATRIS doit être suspendu jusqu’à résolution à un niveau inférieur ou égal au niveau initial du patient avant traitement. Le traitement doit être poursuivi selon les recommandations du tableau 2.
|
Tableau 2 – Tableau de modification des doses de pémétrexed (en monothérapie ou en association) et de cisplatine - Toxicités non-hématologiques a,b |
||
|
|
Dose de pémétrexed (mg/m²) |
Dose de cisplatine (mg/m²) |
|
Toute toxicité de grade 3 ou 4, excepté mucite |
75 % de la dose précédente |
75 % de la dose précédente |
|
Toute diarrhée nécessitant une hospitalisation (quel que soit le grade) ou diarrhée de grade 3 ou 4 |
75 % de la dose précédente |
75 % de la dose précédente |
|
Mucite de grade 3 ou 4 |
50 % de la dose précédente |
100 % de la dose précédente |
a Critères Communs de Toxicité (CTC) du National Cancer Institute (v2.0; NCI 1998)
b A l’exclusion d’une neurotoxicité
En cas de neurotoxicité, il est recommandé d’ajuster les doses de pémétrexed et de cisplatine comme précisé dans le tableau 3. Les patients doivent arrêter le traitement si une neurotoxicité de grade 3 ou 4 est observée.
|
Tableau 3 – Tableau de modification des doses de pémétrexed (en monothérapie ou en association) et de cisplatine - Neurotoxicité |
||
|
Grade CTC a |
Dose de pémétrexed (mg/m²) |
Dose de cisplatine (mg/m²) |
|
0 - 1 |
100 % de la dose précédente |
100 % de la dose précédente |
|
2 |
100 % de la dose précédente |
50 % de la dose précédente |
a Critères Communs de Toxicité (CTC) du National Cancer Institute (v2.0; NCI 1998)
Le traitement par PEMETREXED VIATRIS doit être arrêté si le patient présente une toxicité hématologique ou non- hématologique de grade 3 ou 4 après 2 réductions de dose ou immédiatement si une neurotoxicité de grade 3 ou 4 est observée.
Populations particulières
Sujets âgés
Au cours des essais cliniques, il n’a pas été mis en évidence de risque plus élevé d’effets indésirables chez les patients de 65 ans et plus comparativement aux patients de moins de 65 ans. Des réductions de doses autres que celles recommandées pour l'ensemble des patients ne sont pas nécessaires.
Population pédiatrique
Il n’y a pas d’utilisation justifiée de PEMETREXED VIATRIS dans la population pédiatrique dans le mésothéliome pleural malin et le cancer bronchique non à petites cellules
Insuffisants rénaux (formule standard de Cockcroft et Gault ou taux de filtration glomérulaire mesuré par la méthode de clairance plasmatique Tc99m-DTPA)
Le pémétrexed est essentiellement éliminé sous forme inchangée dans les urines. Dans les études cliniques, des ajustements de doses autres que celles préconisées pour l'ensemble des patients n’ont pas été nécessaires chez les patients dont la clairance de la créatinine était 45 ml/min. Chez les patients ayant une clairance de la créatinine < 45 ml/min, les données sont insuffisantes ; l’utilisation du pémétrexed n’est donc pas recommandée chez ces patients (voir rubrique 4.4).
Insuffisants hépatiques
Aucune relation entre le taux d’ASAT (SGOT), d’ALAT (SGPT) ou de bilirubine totale et la pharmacocinétique du pémétrexed n’a été identifiée. Toutefois, il n'a pas été conduit d'étude spécifique chez des patients ayant une atteinte hépatique avec un taux de bilirubine supérieur à 1,5 fois la limite supérieure de la normale et/ou un taux d’aminotransférases supérieur à 3 fois la limite supérieure de la normale (en l’absence de métastases hépatiques) ou supérieur à 5 fois la limite supérieure de la normale (en cas de métastases hépatiques).
Mode d’administration
Pour les précautions à prendre avant la manipulation ou l’administration de PEMETREXED VIATRIS, voir rubrique 6.6.
PEMETREXED VIATRIS doit être administré par voie intraveineuse. PEMETREXED VIATRIS doit être administré en perfusion intraveineuse de 10 minutes, le premier jour de chaque cycle de 21 jours.
Pour les instructions concernant la dilution de PEMETREXED VIATRIS avant administration, voir rubrique 6.6
Hypersensibilité à la substance active ou à l'un des excipients mentionnés à la rubrique 6.1.
Allaitement (voir rubrique 4.6).
Association concomitante avec le vaccin contre la fièvre jaune (voir rubrique 4.5).
4.4. Mises en garde spéciales et précautions d'emploi
Une moindre toxicité et une réduction des toxicités hématologiques et non-hématologiques de grade 3/4 telles que neutropénie, neutropénie fébrile et infections avec neutropénies de grade 3/4 ont été rapportées lorsqu’une prémédication par acide folique et vitamine B12 était administrée. Tous les patients traités par le pémétrexed doivent donc être informés de la nécessité de prendre de l’acide folique et de la vitamine B12 comme mesure prophylactique afin de réduire la toxicité liée au traitement (voir rubrique 4.2).
Des réactions cutanées ont été rapportées chez des patients n'ayant pas reçu de corticothérapie préalable. Une prémédication par dexaméthasone (ou équivalent) peut réduire l'incidence et la sévérité des réactions cutanées (voir rubrique 4.2).
Un nombre insuffisant de patients présentant une clairance de la créatinine < 45 ml/min a été étudié. Par conséquent, l’utilisation du pémétrexed chez les patients présentant une clairance de la créatinine inférieure à 45 ml/min n’est pas recommandée (voir rubrique 4.2).
Les patients atteints d’une insuffisance rénale faible à modérée (clairance de la créatinine comprise entre 45 ml/min et 79 ml/min) doivent éviter de prendre des anti-inflammatoires non stéroïdiens (AINS) tel que l’ibuprofène et l’acide acétylsalicylique (> 1,3 g par jour) les deux jours avant, le jour même et les deux jours suivant l’administration de pémétrexed (voir rubrique 4.5).
Chez les patients atteints d’insuffisance rénale légère à modérée susceptibles de recevoir un traitement par le pémétrexed, les AINS à demi-vie longue doivent être interrompus pendant au moins cinq jours avant, le jour même, et au moins les deux jours suivant l’administration de pémétrexed (voir rubrique 4.5).
Des effets rénaux graves, y compris une insuffisance rénale aiguë, ont été rapportés avec le pémétrexed en monothérapie ou en association avec d'autres agents cytotoxiques. La plupart des patients chez lesquels ces évènements sont survenus présentaient des facteurs de risque rénaux, incluant une déshydratation, une hypertension ou un diabète préexistants. Des cas de diabète insipide néphrogénique et de nécrose tubulaire rénale ont également été rapportés après commercialisation en cas d’utilisation du pémétrexed en monothérapie ou en association avec d’autres agents cytotoxiques. La plupart de ces événements ont disparu après l’arrêt du pémétrexed. Les patients doivent être régulièrement surveillés pour détecter une nécrose tubulaire aiguë, une diminution de la fonction rénale ainsi que les signes et symptômes du diabète insipide néphrogénique (dont l’hypernatrémie, par exemple).
L’effet d’un troisième secteur liquidien, tel qu’un épanchement pleural ou une ascite, sur le pémétrexed n’est pas entièrement défini. Une étude de phase 2 du pémétrexed conduite chez 31 patients atteints de tumeurs solides et ayant un troisième secteur liquidien stable a démontré qu’il n’y avait pas de différence en termes de concentrations plasmatiques normalisées et de clairance du pémétrexed, comparés aux patients n’ayant pas de troisième secteur liquidien. Ainsi, une ponction évacuatrice d’une collection du troisième secteur liquidien avant l’administration de pémétrexed devrait être envisagée, mais peut ne pas être nécessaire.
En raison de la toxicité gastro-intestinale du pémétrexed administré en association avec le cisplatine, une déshydratation sévère a été observée. En conséquence, les patients doivent recevoir un traitement anti-émétique adéquat et une hydratation appropriée, avant et/ou après l’administration du traitement.
Des effets cardiovasculaires graves, y compris infarctus du myocarde, et des effets cérébrovasculaires ont été peu fréquemment rapportés pendant les études cliniques avec le pémétrexed, habituellement lorsque celui-ci est administré en association avec un autre agent cytotoxique. La plupart des patients chez lesquels ces évènements ont été observés avaient des facteurs de risque cardiovasculaire préexistants (voir rubrique 4.8).
L’immunodépression est fréquente chez les patients cancéreux. En conséquence, l’utilisation concomitante de vaccins vivants atténués n’est pas recommandée (voir rubriques 4.3 et 4.5).
Le pémétrexed peut entraîner des anomalies du matériel génétique. Il doit être conseillé aux hommes de ne pas concevoir d’enfant durant leur traitement et dans les 3 mois qui suivent son arrêt. Des mesures contraceptives ou l’abstinence sont recommandées. Une conservation de sperme peut être conseillée aux hommes avant de débuter le traitement en raison du risque de stérilité irréversible.
Les femmes en âge de procréer doivent utiliser un moyen de contraception efficace pendant le traitement par pémétrexed et pendant 6 mois après la fin du traitement (voir rubrique 4.6).
Des cas de pneumopathie radique ont été rapportés chez des patients traités par radiothérapie, soit avant, pendant ou après une chimiothérapie par pémétrexed. Une attention particulière devra être portée à ces patients et il conviendra d'agir avec précaution lors de l'utilisation d'autres agents radiosensibilisants.
Des cas de réactivation de zone antérieurement irradiée ont été rapportés chez des patients préalablement traités par radiothérapie des semaines ou des années auparavant.
4.5. Interactions avec d'autres médicaments et autres formes d'interactions
L’administration concomitante de pémétrexed avec des inhibiteurs de l’OAT3 (transporteur d’anions organiques 3) (par exemple : le probénécide, la pénicilline, les inhibiteurs de la pompe à protons (IPPs)) pourrait diminuer la clairance du pémétrexed. Des précautions doivent être prises lorsque ces médicaments sont associés au pémétrexed.
Chez les patients ayant une fonction rénale normale (clairance de la créatinine ≥ 80 ml/min), de fortes doses d’anti-inflammatoires non stéroïdiens (AINS, tel que l’ibuprofène > 1 600 mg/jour) et d’acide acétylsalicylique à dose plus élevée (≥ 1,3 g par jour) peuvent diminuer l’élimination du pémétrexed et, par conséquent, augmenter la survenue d’effets indésirables dus au pémétrexed. Des précautions doivent donc être prises lors de l’administration concomitante de fortes doses d’AINS ou d’acide acétylsalicylique et de pémétrexed chez les patients ayant une fonction rénale normale (clairance de la créatinine ≥ 80 ml/min).
Chez les patients atteints d’une insuffisance rénale faible à modérée (clairance de la créatinine comprise entre 45 ml/min et 79 ml/min), l’administration concomitante de pémétrexed et d’AINS (par exemple l’ibuprofène) ou d’acide acétylsalicylique à dose plus élevée doit être évitée les deux jours avant, le jour même et les deux jours suivant l’administration de pémétrexed (voir rubrique 4.4).
En l’absence de données concernant les éventuelles interactions avec les AINS à demi-vie longue, tels que le piroxicam ou le rofecoxib, leur administration concomitante avec le pémétrexed chez les patients ayant une insuffisance rénale faible à modérée doit être interrompue pendant au moins cinq jours avant, le jour même, et au moins les deux jours suivant l’administration de pémétrexed (voir rubrique 4.4). Si l’administration concomitante d’AINS est nécessaire, les patients doivent faire l’objet d’une surveillance étroite de la toxicité, en particulier gastrointestinale et de la myélosuppression du pémétrexed.
Le pémétrexed fait l'objet d'un métabolisme hépatique limité. Les résultats d'études in vitro sur microsomes hépatiques humains suggèrent que le pémétrexed n'inhiberait pas de manière cliniquement significative la clairance métabolique des médicaments métabolisés par les iso-enzymes CYP3A, CYP2D6, CYP2C9 et CYP1A2.
Interactions communes à tous les cytotoxiques
En raison de l’augmentation du risque thrombotique chez les patients cancéreux, le recours à un traitement anticoagulant est fréquent. La grande variabilité intra-individuelle de la coagulabilité au cours des maladies, à laquelle s’ajoute l’éventualité d’une interaction entre les anticoagulants oraux et les cytotoxiques, imposent, s’il est décidé de traiter le patient par anticoagulants oraux, d’augmenter la fréquence des contrôles de l’INR (International Normalised Ratio).
Associations contre-indiquées
Vaccin contre la fièvre jaune : risque de maladie vaccinale généralisée mortelle (voir rubrique 4.3).
Vaccins vivants atténués (excepté le vaccin contre la fièvre jaune, pour lequel l’association concomitante est contre-indiquée) : risque de maladie vaccinale généralisée éventuellement mortelle. Ce risque est majoré chez les sujets déjà immunodéprimés par leur maladie sous-jacente. Utiliser un vaccin inactivé lorsqu’il existe (poliomyélite) (voir rubrique 4.4).
4.6. Fertilité, grossesse et allaitement
Femmes en âge de procréer / Contraception chez les hommes et les femmes
Le pémétrexed peut entraîner des anomalies du matériel génétique. Les femmes en âge de procréer doivent utiliser un moyen de contraception efficace pendant le traitement par pémétrexed et pendant 6 mois après la fin du traitement.
Il doit être conseillé aux hommes d’utiliser des mesures contraceptives efficaces et de ne pas concevoir d’enfant durant leur traitement et dans les 3 mois qui suivent son arrêt.
Grossesse
Il n'y a pas de données concernant l’utilisation du pémétrexed chez la femme enceinte, cependant le pémétrexed, comme d’autres anti-métabolites, est suspecté d’entraîner des malformations lorsqu’il est administré pendant la grossesse. En effet, les études chez l'animal mettent en évidence une toxicité de la reproduction (voir rubrique 5.3). Le pémétrexed ne doit pas être utilisé chez la femme enceinte, sauf cas de nécessité absolue, après avoir évalué le bénéfice pour la mère et le risque pour le fœtus (voir rubrique 4.4).
On ne sait pas si le pémétrexed est excrété dans le lait maternel et un risque d’effets indésirables chez le nouveau-né allaité ne peut être exclu. L’allaitement doit être interrompu au cours du traitement avec le pémétrexed (voir rubrique 4.3).
Fertilité
Une conservation de sperme peut être conseillée aux hommes avant de débuter le traitement en raison du risque de stérilité irréversible.
4.7. Effets sur l'aptitude à conduire des véhicules et à utiliser des machines
Résumé du profil de sécurité
Les effets indésirables les plus fréquemment rapportés chez les patients traités par pémétrexed en monothérapie ou en association, ont été une dépression médullaire à type d’anémie, neutropénie, leucopénie, thrombopénie ; ainsi que des toxicités gastro-intestinales, à type d’anorexie, nausées, vomissements, diarrhées, constipation, pharyngite, mucite et stomatite. D’autres effets indésirables incluent : toxicités rénales, élévation des aminotransférases, alopécie, fatigue, déshydratation, éruption cutanée, infection/sepsis et neuropathie. Des effets rarement observés incluent : syndrome de Stevens- Johnson et syndrome de Lyell.
Liste tabulée des effets indésirables
Le tableau 4 présente les événements indésirables, quel que soit le lien de causalité, associés au pémétrexed utilisé soit en monothérapie soit en association avec le cisplatine, issus des études pivotales d’enregistrement (JMCH, JMEI, JMBD, JMEN et PARAMOUNT) et de la notification spontanée post-commercialisation.
Les événements indésirables sont listés par classe de système d’organes selon la classification MedDRA. La convention suivante a été utilisée pour la classification par fréquence : très fréquent : ≥ 1/10 ; fréquent : ≥ 1/100, < 1/10 ; peu fréquent : ≥ 1/1 000, < 1/100 ; rare : ≥ 1/10 000, < 1/1 000 ; très rare : < 1/10 000 et fréquence indéterminée (ne peut être estimée sur la base des données disponibles).
Tableau 4. Fréquences des événements indésirables de tout grade, quel que soit le lien de causalité, issus des études pivotales d’enregistrement : JMEI (Pémétrexed versus docétaxel), JMDB (Pémétrexed et cisplatine versus gemcitabine et cisplatine), JMCH (Pémétrexed plus cisplatine versus cisplatine), JMEN et PARAMOUNT (pémétrexed plus le meilleur traitement symptomatique versus placebo plus le meilleur traitement symptomatique) et de la notification spontanée post-commercialisation.
|
Classe de système d’organes (MedDRA) |
Très fréquent |
Fréquent |
Peu fréquent |
Rare |
Très rare |
Fréquence indéter- minée |
|
Infections et infestations |
Infectiona Pharyngite |
Sepsisb |
|
|
Dermo- hypoder- mite |
|
|
Affections hématologiques et du système lymphatique |
Neutropénie Leucopénie Diminution de l’hémoglobi-ne |
Neutropénie fébrile Diminution du nombre de plaquettes |
Pancytopé-nie |
Anémie hémolytique auto-immune |
|
|
|
Affections du système immunitaire |
|
Hypersensi- bilité |
|
Choc anaphy-lactique |
|
|
|
Troubles du métabolisme et de la nutrition |
|
Déshydrata- tion |
|
|
|
|
|
Affections du système nerveux |
|
Trouble du goût Neuropathie périphérique motrice Neuropathie périphérique sensorielle Sensations vertigineuses |
Accident vasculaire cérébral Accident vasculaire cérébral ischémique Hémorragie intracrâ-nienne |
|
|
|
|
Affections oculaires |
|
Conjonctivite Sécheresse oculaire Hypersécré- tion lacry- male Kératocon- jonctivite sèche Œdème palpébral Maladie de la surface oculaire |
|
|
|
|
|
Affections cardiaques |
|
Insuffisance cardiaque Arythmie |
Angor Infarctus du myocarde Coronaropa- thie Arythmie su- praventricu- laire |
|
|
|
|
Affections vasculaires |
|
|
Ischémie Périphéri-quec |
|
|
|
|
Affections respiratoires, thoraciques et Médiastina-les |
|
|
Embolie pulmonaire Pneumopa-thie interstitiellebd |
|
|
|
|
Affections gastro- intestinales |
Stomatite Anorexie Vomisse-ment Diarrhée Nausées |
Dyspepsie Constipation Douleur abdominale |
Hémorragie rectale Hémorragie gastro- intestinale Perforation intestinale Œsopha-gite Colitee |
|
|
|
|
Affections hépatobiliai-res |
|
Elévation de l’alanine aminotrans- férase Elévation de l’aspartate aminotrans- férase |
|
Hépatite |
|
|
|
Affections de la peau et du tissus sous-cutané |
Eruption cutanée Exfoliation cutanée |
Hyperpig- mentation Prurit Erythème polymorphe Alopécie Urticaire |
|
Erythè-me |
Syndrome de Stevens- Johnsonb Nécrolyse épider- mique toxiqueb Pem- phigoïde Dermatite bulleuse Epider- molyse bulleuse acquise Œdème érythéma- teuxf Pseudocel- lulite Dermatite Eczéma Prurigo |
|
|
Affections du rein et des voies urinaires |
Dimunition de la clairance de la créatinine Augmentation de la créatininémiee |
Insuffisance rénale Diminution du débit de filtration glomérulaire |
|
|
|
Diabète insipide néphrogé- nique Nécrose tubulaire rénale |
|
Troubles généraux et anomalies au site d'administra-tion |
Fatigue |
Pyrexie Douleur Œdème Douleur thoracique Inflammation des muqueuses |
|
|
|
|
|
Investiga-tions |
|
Elévation de la gamma- glutamyl- transférase |
|
|
|
|
|
Lésions, intoxications et complica-tions liées aux procédures |
|
|
Œsopha-gite radique Pneumo-pathie radique |
Phéno-mène de rappel de la zone irradiée |
|
|
a avec et sans neutropénie
b avec des cas d’issue fatale
c conduisant parfois à une nécrose des extrémités
d avec une insuffisance respiratoire
e observé uniquement en association avec le cisplatine
f principalement des membres inférieurs
Déclaration des effets indésirables suspectés
La déclaration des effets indésirables suspectés après autorisation du médicament est importante. Elle permet une surveillance continue du rapport bénéfice/risque du médicament. Les professionnels de santé déclarent tout effet indésirable suspecté via le système national de déclaration : Agence nationale de sécurité du médicament et des produits de santé (ANSM) et réseau des Centres Régionaux de Pharmacovigilance - Site internet : www.signalement-sante.gouv.fr.
Les symptômes rapportés en cas de surdosage incluent neutropénie, anémie, thrombopénie, mucite, polyneuropathie sensitive et éruption cutanée. Les complications prévisibles d'un surdosage incluent la dépression médullaire, se manifestant par une neutropénie, une thrombopénie et une anémie. De plus, une infection avec ou sans fièvre, une diarrhée et/ou une mucite peuvent être rapportées. En cas de suspicion de surdosage, la numération formule sanguine des patients doit être surveillée et un traitement symptomatique sera mis en œuvre, selon les cas. L’utilisation d’acide folinique/folinate de calcium dans la prise en charge d’un surdosage de pémétrexed doit être envisagée.
5. PROPRIETES PHARMACOLOGIQUES
5.1. Propriétés pharmacodynamiques
Classe pharmacothérapeutique : Analogues de l’acide folique, Code ATC : L01BA04
Pémétrexed est un agent antinéoplasique antifolate multi-cible qui agit en interrompant des processus métaboliques folate-dépendants essentiels à la réplication cellulaire.
Des études in vitro ont montré que le pémétrexed se comporte comme un anti-folate multi-cible en inhibant la thymidylate synthétase (TS), la dihydrofolate réductase (DHFR) et la glycinamide ribonucléotide formyltransférase (GARFT), qui sont des enzymes folate-dépendantes clés pour la biosynthèse de novo de la thymidine et des nucléotides puriques. Le pémétrexed est transporté dans les cellules à la fois par les systèmes de transport des folates réduits et les protéines membranaires transporteuses de folates. Une fois dans la cellule, le pémétrexed est rapidement et efficacement converti en formes polyglutamates par la folyl-polyglutamate synthétase. Ces formes polyglutamates sont retenues dans les cellules et sont des inhibiteurs encore plus puissants de la TS et de la GARFT.
La polyglutamation est un processus temps et concentration-dépendant qui se déroule dans les cellules tumorales et, dans une moindre mesure, dans les tissus normaux. Les métabolites polyglutamatés ont une demi-vie intracellulaire augmentée, prolongeant l'action du produit dans les cellules tumorales.
L’Agence européenne du médicament a accordé une dérogation à l’obligation de soumettre les résultats d’études réalisées avec pémétrexed dans tous les sous-groupes de la population pédiatrique dans les indications autorisées (voir rubrique 4.2).
Efficacité clinique
Mésothéliome
L’étude clinique de phase 3 multicentrique, randomisée, en simple aveugle EMPHACIS comparant pémétrexed plus cisplatine versus cisplatine chez les patients atteints de mésothéliome pleural malin n’ayant pas reçu de chimiothérapie antérieure a montré que les patients traités par pémétrexed et cisplatine avaient un avantage cliniquement significatif en terme de survie globale médiane de 2,8 mois par rapport aux patients traités par cisplatine seul.
Pendant cette étude, une supplémentation en acide folique à faible dose et en vitamine B12 a été introduite dans le traitement des patients afin d’en réduire la toxicité. L’analyse principale de cette étude a été effectuée sur la population de tous les patients randomisés dans un des bras ayant reçu le traitement correspondant (patients randomisés et traités). Une analyse de sous-groupe a été effectuée chez les patients qui ont reçu une supplémentation en acide folique et en vitamine B12 pendant toute la durée de leur traitement (patients totalement supplémentés). Les résultats d'efficacité de ces analyses sont résumés dans le tableau suivant :
Table 5. Résultats d’efficacité de pémétrexed+cisplatine versus cisplatine dans le mésothéliome pleural malin
|
|
Patients randomisés et traités |
Patients totalement supplémentés |
|||
|
Paramètre d’efficacité |
Pémétrexed /cisplatine (N = 226) |
Cisplatine (N = 222) |
Pémétrexed /cisplatine (N = 168) |
Cisplatine (N = 163) |
|
|
Survie globale médiane (mois) (IC 95 %) |
12,1
(10,0 - 14,4) |
9,3
(7,8 - 10,7) |
13,3
(11,4 - 14,9) |
10,0
(8,4 - 11,9) |
|
|
Test du log-rank (p*) |
0,0020 |
0,0051 |
|||
|
Temps médian jusqu’à échec du traitement (mois) (IC 95 %) |
5,7
(4,9 - 6,5) |
3,9
(2,8 – 4,4) |
6,1
(5,3 – 7,0) |
3,9
(2,8 – 4,5) |
|
|
Test du log-rank (p*) |
0,001 |
0,008 |
|||
|
Temps jusqu’à échec du traitement (mois) (IC 95 %) |
4.5
(3,9 – 4,9) |
2,7
(2,1 – 2,9) |
4,7
(4,3 – 5,6) |
2,7
(2,2 – 3,1) |
|
|
Test du log-rank (p*) |
0,001 |
0,001 |
|||
|
Taux de réponse globale** (IC 95 %) |
41,3 %
(34,8 - 48,1) |
16,7 %
(12,0 - 22,2) |
16,7 %
(12,0 - 22,2) |
19,6 %
(13,8 - 26,6) |
|
|
Test exact de Fisher (p*) |
<0,001 |
<0,001 |
|||
Abréviation : IC = intervalle de confiance
* La valeur de p s’applique à la comparaison entre les bras
** Dans le bras pémétrexed/cisplatine : patients randomisés et traités (N = 225) et patients supplémentés totalement (N = 167)
Une amélioration statistiquement significative des symptômes cliniquement importants (douleur et dyspnée) associés au mésothéliome pleural malin dans le bras pémétrexed /cisplatine (212 patients) comparé au bras cisplatine seul (218 patients) a été démontrée en utilisant l’échelle des symptômes du cancer du poumon « Lung Cancer Symptom Scale ».
Des différences statistiquement significatives dans le bilan de la fonction pulmonaire ont été également observées. La différence entre les deux bras a été démontrée par l’amélioration de la fonction pulmonaire dans le bras pémétrexed/cisplatine et la détérioration de celle-ci au cours du temps dans le bras contrôle.
Les données chez les patients atteints de mésothéliome pleural malin traités par pémétrexed seul sont limitées. Pémétrexed été étudié à la dose de 500 mg/m² en monothérapie chez 64 patients atteints de mésothéliome pleural malin n'ayant jamais reçu de chimiothérapie. Le taux de réponse globale était de 14,1 %.
CBNPC, traitement en seconde ligne
Une étude clinique de phase 3 multicentrique, randomisée, en ouvert comparant pémétrexed versus docétaxel chez des patients atteints de cancer bronchique non à petites cellules (CBNPC), localement avancé ou métastatique, ayant reçu une chimiothérapie antérieure a montré des temps de survie globale médiane de 8,3 mois pour les patients traités par pémétrexed (population en Intention de Traiter n = 283) et de 7,9 mois pour les patients traités par docétaxel (population en Intention de Traiter n = 288). La chimiothérapie antérieure n’incluait pas pémétrexed. Une analyse de l’impact de l’histologie du CBNPC sur l’effet du traitement en termes de survie globale a été réalisée. Les résultats étaient en faveur de pémétrexed comparé au docétaxel dès lors que l’histologie n’était pas à prédominance épidermoïde (n = 399, 9,3 versus 8,0 mois, risque relatif ajusté = 0,78; 95% IC = 0,61- 1,00, p = 0,047) et en faveur du docétaxel dès lors que l’histologie était de type carcinome à cellules épidermoïdes (n = 172, 6,2 versus 7,4 mois, risque relatif ajusté = 1,56; 95% IC = 1,08-2,26, p = 0,018). Aucune différence cliniquement significative n’était observée entre les sous-groupes histologiques concernant le profil de sécurité pémétrexed.
Des données cliniques limitées d’une étude à part, de phase 3, contrôlée, suggèrent que les données d’efficacité (survie globale, survie sans progression) de pémétrexed sont similaires entre les patients précédemment prétraités par docétaxel (n = 41) et les patients n’ayant pas reçu de traitement antérieur par docétaxel (n = 540).
Table 6. Résultats d’efficacité de pémétrexed versus docétaxel dans le CBNPC - Population en Intention de Traiter
|
|
Pémétrexed |
Docétaxel |
|
Survie (mois) |
(n = 283) |
(n = 288) |
|
Médiane (mois) |
8,3 |
7,9 |
|
IC 95 % pour la médiane |
(7,0 – 9,4) |
(6,3 – 9,2) |
|
Risque relatif |
0,99 |
|
|
IC 95 % pour le risque relatif |
(0,82 – 1,20) |
|
|
Test de Non-inferiorité (risque relatif) valeur du p |
0,226 |
|
|
Survie sans Progression (mois) |
(N = 283) |
(N = 288) |
|
Médiane |
2,9 |
2,9 |
|
Risque relatif (IC 95 %) |
0,97 (0,82 – 1,16) |
|
|
Temps jusqu’à échec du traitement (mois) |
(N = 283) |
(N = 288) |
|
Médian |
2,3 |
2,1 |
|
Risque relatif (95 % CI) |
0,84 (0,71 – 0,997) |
|
|
Réponse (n : qualifié pour la réponse) |
(N = 264) |
(N = 274) |
|
Taux de réponse (%) (IC 95 %) |
9,1 (5,9 – 13,2) |
8,8 (5,7 – 12,8) |
|
Maladie stable (%) |
45,8 |
46,4 |
Abréviations : IC = intervalle de confiance; n = population totale.
CBNPC, traitement en première ligne
Une étude clinique de phase 3 multicentrique, randomisée, en ouvert comparant pémétrexed plus cisplatine versus gemcitabine plus cisplatine chez les patients chimio naïfs atteints de CBNPC localement avancé ou métastatique (stade IIIb ou IV) a montré que pémétrexed plus cisplatine (population en Intention de Traiter (ITT) n = 862) avait atteint son objectif principal et montrait une efficacité clinique similaire à la gemcitabine plus cisplatine (population en ITT n = 863) en survie globale (risque relatif ajusté 0,94 ; 95 % IC = 0,84 - 1,05). Tous les patients inclus dans cette étude avaient un Performance Status ECOG de 0 ou 1.
L’analyse primaire d’efficacité était basée sur la population en ITT. Les analyses de sensibilité des principaux critères d’efficacité ont été également évaluées sur la population Qualifiée au Protocole (QP). Les analyses d’efficacité utilisant la population QP sont en accord avec celles utilisant la population en ITT et soutiennent la non-infériorité de pémétrexed-cisplatine versus gemcitabine-cisplatine. La survie sans progression (SSP) et le taux de réponse globale étaient similaires entre les bras de traitement : la médiane de la SSP était de 4,8 mois pour pémétrexed plus cisplatine versus 5,1 mois pour gemcitabine plus cisplatine (risque relatif ajusté 1,04 ; 95 % IC = 0,94 - 1,15), et le taux de réponse globale était de 30,6 % (95 % IC = 27,3 - 33,9) pour pémétrexed plus cisplatine versus 28,2 % (95 % IC = 25,0 - 31,4) pour gemcitabine plus cisplatine. Les données sur la SSP étaient partiellement confirmées par une revue indépendante (400/1 725 patients étaient sélectionnés au hasard pour cette revue).
L’analyse de l’impact de l’histologie du CBNPC sur la survie globale a démontré des différences cliniquement pertinentes en termes de survie en fonction de l’histologie, voir tableau ci-dessous.
Table 7. Résultats d’efficacité de pémétrexed +cisplatine versus gemcitabine + cisplatine en première ligne de traitement du cancer bronchique non à petite cellule – population en ITT et sous-groupes histologiques.
|
Population en ITT et sous- groupes histologiques |
Médiane de survie globale en mois (95 % IC)
|
Risque relatif ajusté (95 % IC) |
Supériorité valeur p |
|||
|
Pémétrexed + cisplatine |
Gemcitabine + cisplatine |
|||||
|
Population en ITT (N = 1 725) |
10,3 (9,8 – 11,2) |
N = 862 |
10,3 (9,6 – 10,9) |
N = 863 |
0,94a (0,84 – 1,05) |
0,259 |
|
Adenocarcinome (N = 847) |
12,6 (10,7 – 13,6) |
N = 436 |
10,9 (10,2 – 11,9) |
N = 411 |
0,84 (0,71 – 0,99) |
0,033 |
|
Grandes cellules (N = 153) |
10,4 (8,6 – 14,1) |
N = 76 |
6,7 (5,5 – 9,0) |
N = 77 |
0,67 (0,48 – 0,96) |
0,027 |
|
Autre (N = 252) |
8,6 (6,8 – 10,2) |
N = 106 |
9,2 (8,1 – 10,6) |
N = 146 |
1,08 (0,81 – 1,45) |
0,586 |
|
Cellules squameuses (N = 473) |
9,4 (8,4 – 10,2) |
N = 244 |
10,8 (9,5 – 12,1) |
N = 229 |
1,23 (1,00 – 1,51) |
0,050 |
Abréviations : IC : intervalle de confiance ; ITT : Population en Intention de Traiter ; N = taille population totale.
a statistiquement significatif pour la non-infériorité, un intervalle de confiance entier pour le risque relatif bien en-dessous de 1,17645 fois la marge de non-infériorité (p < 0,001).
Graphique de Kaplan Meier sur la survie globale par histologie
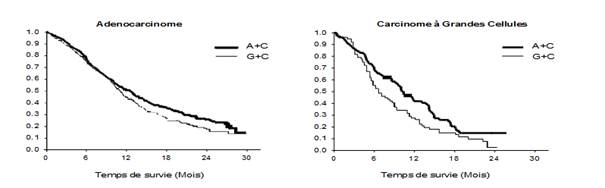
A+C: Alimta + Cisplatine
G+C: Gemcitabine + Cisplatine
Aucune différence cliniquement significative n’était observée entre les sous-groupes histologiques concernant le profil de sécurité de pémétrexed plus cisplatine.
Les patients traités avec pémétrexed et cisplatine nécessitaient moins de transfusions (16,4 % versus 28,9 %, p < 0,001), de transfusions de globules rouges (16,1 % versus 27,3 %, p < 0,001) et de transfusions de plaquettes (1,8 % versus 4,5 %, p = 0,002). Les patients nécessitaient également une administration moindre d’érythropoïetine/darbopoïetine (10,4 % versus 18,1 %, p < 0,001), G- CSF/GM-CSF (3,1 % versus 6,1 %, p = 0,004) et de préparations à base de fer (4,3 % versus 7,0 %, p = 0,021).
CBNPC, traitement de maintenance
JMEN
Une étude clinique de phase 3 (JMEN) multicentrique, randomisée, en double-aveugle, contrôlée versus placebo, a comparé l’efficacité et la sécurité du traitement de maintenance par pémétrexed plus meilleurs soins de support (BSC) (n = 441) par rapport au placebo plus meilleurs soins de support (BSC) (n = 222) chez des patients atteints de cancer bronchique non à petites cellules localement avancé (stade IIIB) ou métastatique (stade IV) dont la maladie n’a pas progressé après 4 cycles de traitement en première ligne avec un doublet contenant du cisplatine ou du carboplatine en association avec la gemcitabine, le paclitaxel, ou le docétaxel. Le doublet en traitement de première ligne contenant pémétrexed n’était pas inclus. Tous les patients inclus dans cette étude avaient un Performance Status ECOG de 0 ou 1. Les patients ont reçu le traitement de maintenance jusqu’à progression de la maladie. L’efficacité et la sécurité ont été évaluées dès randomisation après avoir complété le traitement en première ligne (induction). La médiane du nombre de cycles reçus par les patients a été de 5 cycles dans le bras pémétrexed et de 3,5 dans le bras placebo. Un total de 213 patients (48,3 %) a complété ≥ 6 cycles de traitement et un total de 103 patients (23,4 %) a complete ≥ 10 cycles de traitement avec pémétrexed.
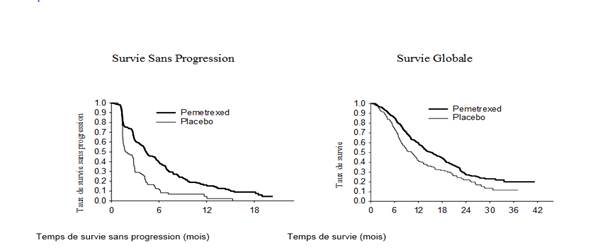
L’étude a atteint son objectif principal et a montré une amélioration statistiquement significative en SSP dans le bras pémétrexed par rapport au bras placebo (n = 581, population revue indépendamment ; médiane de 4,0 mois et 2,0 mois, respectivement) (risque relatif = 0,60, 95 % IC = 0,49 - 0,73, p < 0,00001). La revue indépendante des scanners des patients a confirmé les conclusions de l’évaluation faite par l’investigateur concernant la SSP. La survie globale médiane pour la population globale (n = 663) était de 13,4 mois pour le bras pémétrexed et 10,6 mois pour le bras placebo, risque relatif = 0,79 (95 % IC = 0,65 - 0,95 ; p = 0,01192).
En accord avec les autres études cliniques avec pémétrexed, une différence en termes d’efficacité en fonction de l’histologie du CBNPC a été observée dans l’étude JMEN. Pour les patients atteints de CBNPC dès lors que l’histologie n’est pas à prédominance épidermoïde (n = 430, population revue indépendamment) la SSP médiane était de 4,4 mois pour le bras pémétrexed et de 1,8 mois pour le bras placebo, risque relatif = 0,47 (95 % IC = 0,37 – 0,60, p = 0,00001). La survie globale médiane pour les patients atteints de CBNPC dès lors que l’histologie n’est pas à prédominance épidermoïde (n = 481) était de 15,5 mois pour le bras pémétrexed et 10,3 mois pour le bras placebo, risque relatif = 0,70 (95 % IC = 0,56-0,88, p = 0,002). En incluant la phase d’induction, la survie globale médiane chez les patients atteints de CBNPC dès lors que l’histologie n’est pas à prédominance épidermoïde était de 18,6 mois pour le bras pémétrexed et 13,6 mois pour le bras placebo, risque relatif = 0,71 (95 % IC = 0,56-0,88, p = 0,002).
Les résultats sur la SSP et la survie globale chez les patients avec une histologie de type épidermoïde n’ont suggéré aucun avantage pour pémétrexed par rapport au placebo.
Il n’y a pas eu de différences cliniquement pertinentes observées concernant le profil de sécurité de pémétrexed au sein des sous-groupes histologiques.
JMEN : Graphique de Kaplan Meier sur la survie sans progression (SSP) et la survie globale de pémétrexed versus placebo chez les patients atteints de CBNPC dès lors que l’histologie n’est pas à prédominance épidermoïde :
PARAMOUNT
Une étude clinique de phase 3 (PARAMOUNT) multicentrique, randomisée, en double-aveugle, contrôlée versus placebo, a comparé l’efficacité et la sécurité de pémétrexed poursuivi en traitement de maintenance plus meilleurs soins de support (BSC) (n = 359) par rapport au placebo plus meilleurs soins de support (BSC) (n = 180) chez des patients atteints de CBNPC localement avancé (stade IIIB) ou métastatique (stade IV) dès lors que l’histologie n’est pas à prédominance épidermoïde et dont la maladie n’a pas progressé après 4 cycles de traitement en première ligne avec un doublet pémétrexed associé au cisplatine. Parmi les 939 patients traités par pémétrexed plus cisplatine en induction, 539 patients ont été randomisés pour un traitement de maintenance par pémétrexed ou par placebo. Parmi les patients randomisés, 44,9 % avaient une réponse complète ou partielle et 51,9 % avaient une maladie stable suite au traitement pémétrexed plus cisplatine en induction. Les patients randomisés pour le traitement de maintenance devaient avoir un Performance Status ECOG de 0 ou 1. La durée médiane entre le début du traitement pémétrexed plus cisplatine en induction et le début du traitement de maintenance était de 2,96 mois pour les deux bras de traitement (bras pémétrexed et bras placebo). Les patients randomisés ont reçu le traitement de maintenance jusqu'à progression de la maladie.
L’efficacité et la sécurité ont été évaluées à partir de la randomisation après avoir complété le traitement en première ligne (induction). Les patients ont reçu une médiane de 4 cycles de traitement de maintenance avec pémétrexed et 4 cycles de placebo. Un total de 169 patients (47,1 %) ont reçu au moins 6 cycles de pémétrexed en traitement de maintenance, ce qui représente un total d’au moins 10 cycles de pémétrexed.
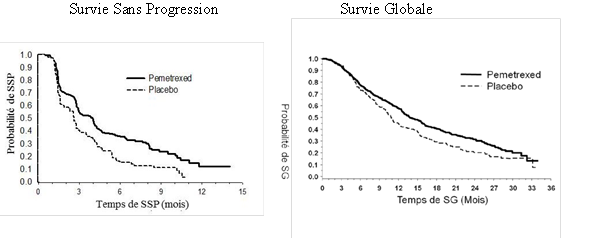
L’étude a atteint son objectif principal et a montré une amélioration statistiquement significative de la Survie Sans Progression (SSP) dans le bras pémétrexed par rapport au bras placebo (n = 472, revue indépendante de la population ; médianes respectives de 3,9 mois et 2,6 mois) (risque relatif = 0,64, IC à 95 % = 0,51 - 0,81, p = 0,0002). La revue indépendante des scanners des patients a confirmé les conclusions de l’évaluation faite par l’investigateur concernant la SSP.
Pour les patients randomisés, la SSP médiane évaluée par l’investigateur, mesurée depuis le début du traitement par pémétrexed plus cisplatine en induction, était de 6,9 mois pour le bras pémétrexed et 5,6 mois pour le bras placebo (risque relatif = 0,59, IC à 95 % = 0,47 - 0,74).
Suite à un traitement d’induction avec pémétrexed plus cisplatine (4 cycles), le traitement par pémétrexed était statistiquement supérieur au placebo pour la Survie Globale (SG) (médiane de 13,9 mois versus 11,0 mois, HR = 0,78, 95% IC=0,64-0,96, p=0,0195). Au moment de l’analyse finale de la survie, 28,7% des patients étaient en vie ou perdus de vue dans le bras pémétrexed versus 21,7% dans le bras placebo. L’effet relatif du traitement par pémétrexed était constant au sein des sous-groupes (incluant le stade de la maladie, la réponse à l’induction, le Performance Status ECOG, le statut de fumeur, le sexe, l’histologie et l’âge) et similaire à celui observé dans les analyses de SG et SSP non ajustées. Les taux de survie à 1 an et à 2 ans des patients sous pémétrexed étaient de 58% et 32% respectivement, comparés à 45% et 21% pour les patients sous placebo. Depuis le début du traitement d’induction de première ligne avec pémétrexed plus cisplatine, la SG médiane des patients était de 16,9 mois pour le bras pémétrexed et de 14,0 mois pour le bras placebo (HR=0,78, 95% IC=0,64-0,96). Le pourcentage des patients ayant reçu un traitement après l’étude était de 64,3% pour pémétrexed et 71,7% pour le placebo.
PARAMOUNT : Graphique de Kaplan Meier sur la survie sans progression (SSP) et la survie globale (SG) pour pémétrexed poursuivi en maintenance versus placebo chez les patients atteints de CBNPC dès lors que l’histologie n’est pas à prédominance épidermoïde (mesurée depuis la randomisation):
Les profils de sécurité de pémétrexed en maintenance dans les 2 études JMEN et PARAMOUNT étaient similaires.
5.2. Propriétés pharmacocinétiques
L’exposition systémique totale (aire sous la courbe - AUC) et la concentration maximale (Cmax) augmentent proportionnellement à la dose. Les caractéristiques pharmacocinétiques du pémétrexed sont constantes d’un cycle à l’autre.
Les paramètres pharmacocinétiques du pémétrexed ne sont pas influencés par l’administration concomitante de cisplatine. La supplémentation en acide folique par voie orale et en vitamine B12 par voie intramusculaire n’affecte pas la pharmacocinétique du pémétrexed.
5.3. Données de sécurité préclinique
L'administration de pémétrexed chez des souris mâles a eu des effets toxiques sur la reproduction, caractérisés par une réduction de la fertilité et par une atrophie testiculaire. Dans une étude conduite chez le chien beagle avec injection de bolus intraveineux pendant 9 mois, des effets sur les testicules (dégénérescence/nécrose de l'épithelium séminifère) ont été observés. Cela suggère que le pémétrexed peut altérer la fertilité masculine. La fertilité féminine n’a pas été étudiée.
Le pémétrexed n'a pas montré de potentiel mutagène que ce soit dans le test d'induction d'aberrations chromosomiques in vitro sur cellules d'ovaire de hamster chinois (CHO) ou dans le test d'Ames. Le pémétrexed s'est montré clastogène dans le test in vivo sur micronoyaux de souris.
Il n'a pas été conduit d'étude sur le potentiel carcinogène du pémétrexed.
L-cystéine
Propylène glycol
Acide citrique
Eau pour préparations injectables
Le pémétrexed est physiquement incompatible avec les diluants contenant du calcium, incluant les solutions injectables Ringer et Ringer lactate. En l’absence d’autres études de compatibilité, le pémétrexed ne doit pas être mélangé avec d’autres médicaments.
Pémétrexed contient de la L-Arginine en tant qu'excipient. La L-Arginine est incompatible avec le cisplatine et entraîne la dégradation du cisplatine. Ce médicament ne doit pas être mélangé avec d'autres médicaments.
Les voies intraveineuses doivent être rincées après l'administration de pémétrexed.
2 ans (100 mg/4 ml)
3 ans (500 mg/20 ml)
3 ans (1000 mg/40 ml)
Solution diluée
La stabilité physique et chimique de la solution diluée de pémétrexed a été démontrée pendant 24 heures à température réfrigérée (entre 2 °C et 8 °C). D’un point de vue microbiologique, le produit devrait être utilisé immédiatement. S’il n’est pas utilisé immédiatement, la durée et les conditions de conservation sont sous la responsabilité de l’utilisateur et ne devraient pas dépasser 24 heures entre 2 °C et 8 °C.
À conserver à l’abri de la lumière.
6.4. Précautions particulières de conservation
Ce médicament ne nécessite pas de précautions particulières de conservation.
Ne pas congeler.
Pour les précautions de conservation du médicament après dilution, voir la rubrique 6.3.
6.5. Nature et contenu de l'emballage extérieur
Pémétrexed est fourni en des flacons de verre de type I contenant 4 ml, 20 ml ou 40 ml de solution à diluer. Les flacons sont fermés avec un bouchon en caoutchouc (bromobutyl), un capuchon et un opercule.
Chaque flacon de 4 ml de solution à diluer (opercule ivoire) contient 100 mg de pémétrexed (sous forme de pémétrexed diarginine).
Chaque flacon de 20 ml de solution à diluer (opercule bleu) contient 500 mg de pémétrexed (sous forme de pémétrexed diarginine).
Chaque flacon de 40 ml de solution à diluer (opercule vert) contient 1 000 mg de pémétrexed (sous forme de pémétrexed diarginine).
Boîte de 1 flacon.
Toutes les présentations peuvent ne pas être commercialisées.
6.6. Précautions particulières d’élimination et de manipulation
1. Utiliser des techniques aseptiques pour la dilution ultérieure de la solution de pémétrexed pour administration par perfusion intraveineuse.
2. Calculer la dose et le nombre de flacons de pémétrexed nécessaires. Chaque flacon contient un excès de pémétrexed pour faciliter l'administration de la quantité prescrite.
3. Le volume approprié de la solution de pémétrexed doit être à nouveau dilué pour atteindre 100 ml, avec une solution de 5% de glucose pour préparations injectables ou avec une solution de chlorure de sodium à 9 mg/ml (0,9 %) pour préparations injectables, sans conservateur, et administré en perfusion intraveineuse de 10 minutes.
4. Les solutions pour perfusion de pémétrexed préparées comme indiqué ci-dessus sont compatibles avec les poches et les tubulures de perfusion intraveineuse en chlorure de polyvinyle (PVC) et polyoléfine.
5. Les médicaments pour usage parentéral doivent faire l’objet d’une inspection visuelle avant administration, pour détecter la présence éventuelle de particules ou d’une modification de la couleur. Si des particules sont présentes, ne pas administrer.
6. Les solutions de pémétrexed sont à usage unique seulement. Tout médicament non utilisé ou déchet doit être éliminé conformément à la réglementation en vigueur pour les agents cytotoxiques
Préparation et précautions d’administration
Comme pour tout agent anticancéreux potentiellement toxique, des précautions doivent être prises lors de la manipulation et de la préparation des solutions pour perfusion de pémétrexed. L’utilisation de gants est recommandée. En cas de contact de la solution de pémétrexed avec la peau, laver la peau immédiatement et abondamment avec de l’eau et du savon. En cas de contact de la solution de pémétrexed avec les muqueuses, rincer abondamment avec de l’eau. Le pémétrexed n’est pas un agent vésicant. Il n’existe pas d’antidote spécifique en cas d’extravasation de pémétrexed. Quelques cas d’extravasation de pémétrexed ont été rapportés et ont été considérés comme non graves par les investigateurs. Les extravasations devraient être prises en charge selon les pratiques standard locales appliquées aux autres agents non-vésicants.
7. TITULAIRE DE L’AUTORISATION DE MISE SUR LE MARCHE
1 RUE DE TURIN
69007 LYON
8. NUMERO(S) D’AUTORISATION DE MISE SUR LE MARCHE
· 34009 550 524 9 4 : Flacon (verre) de 4 mL. Boîte de 1
· 34009 550 525 0 0 : Flacon (verre) de 20 mL. Boîte de 1
· 34009 550 525 1 7 : Flacon (verre) de 40 mL. Boîte de 1
9. DATE DE PREMIERE AUTORISATION/DE RENOUVELLEMENT DE L’AUTORISATION
[à compléter ultérieurement par le titulaire]
10. DATE DE MISE A JOUR DU TEXTE
[à compléter ultérieurement par le titulaire]
Sans objet.
12. INSTRUCTIONS POUR LA PREPARATION DES RADIOPHARMACEUTIQUES
Liste I.
Médicament soumis à prescription hospitalière. Prescription réservée aux spécialistes en oncologie ou en hématologie ou aux médecins compétents en cancérologie. Médicament nécessitant une surveillance particulière pendant le traitement.
ANSM - Mis à jour le : 17/02/2025
PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion
Pémétrexed
· Gardez cette notice. Vous pourriez avoir besoin de la relire.
· Si vous avez d’autres questions, interrogez votre médecin ou votre pharmacien.
· Si vous ressentez un quelconque effet indésirable, parlez-en à votre médecin ou votre pharmacien.
· Ceci s’applique aussi à tout effet indésirable qui ne serait pas mentionné dans cette notice. Voir rubrique 4.
1. Qu'est-ce que PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion et dans quels cas est-il utilisé ?
2. Quelles sont les informations à connaître avant d'utiliser PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion?
3. Comment utiliser PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion?
4. Quels sont les effets indésirables éventuels ?
5. Comment conserver PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion?
6. Contenu de l’emballage et autres informations.
1. QU’EST-CE QUE PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion ET DANS QUELS CAS EST-IL UTILISE ?
Classe pharmacothérapeutique - code ATC : L01BA04
PEMETREXED VIATRIS est un médicament utilisé dans le traitement du cancer.
PEMETREXED VIATRIS est donné en association avec le cisplatine, un autre médicament anticancéreux, comme traitement contre le mésothéliome pleural malin, une forme de cancer qui touche l’enveloppe du poumon, chez les patients qui n’ont pas reçu de chimiothérapie antérieure.
PEMETREXED VIATRIS est également donné en association avec le cisplatine comme traitement initial des patients atteints d’un cancer du poumon au stade avancé.
PEMETREXED VIATRIS peut vous être prescrit si vous avez un cancer du poumon à un stade avancé si votre maladie a répondu au traitement ou si elle n’a pas beaucoup évolué après une chimiothérapie initiale.
PEMETREXED VIATRIS est également un traitement pour les patients atteints d’un cancer du poumon au stade avancé dont la maladie a progressé, après avoir reçu une autre chimiothérapie initiale.
2. QUELLES SONT LES INFORMATIONS A CONNAITRE AVANT D’UTILISER PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion ?
N’utilisez jamais PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion:
· si vous êtes allergique au pémétrexed ou à l’un des autres composants contenus dans ce médicament, mentionnés dans la rubrique 6.
· si vous allaitez, vous devez interrompre l’allaitement durant le traitement par PEMETREXED VIATRIS.
· si vous avez reçu récemment ou allez recevoir le vaccin contre la fièvre jaune.
Avertissements et précautions
Adressez-vous à votre médecin ou pharmacien avant de recevoir PEMETREXED VIATRIS.
Si vous avez ou avez eu des problèmes aux reins, informez-en votre médecin ou votre pharmacien hospitalier car vous ne pouvez peut-être pas recevoir PEMETREXED VIATRIS.
Avant chaque perfusion, des prélèvements de sang seront réalisés afin d’évaluer si vos fonctions rénale et hépatique sont correctes et de vérifier que vous avez suffisamment de cellules sanguines pour recevoir PEMETREXED VIATRIS. Votre médecin peut décider de modifier la dose ou de repousser le traitement en fonction de votre état général et si votre taux de cellules sanguines est trop bas. Si vous recevez également du cisplatine, votre médecin s’assurera que vous êtes correctement hydraté et que vous recevez un traitement avant et après l’administration de cisplatine pour prévenir les vomissements.
Si vous avez eu ou allez avoir une radiothérapie, informez-en votre médecin, car il peut se produire une réaction précoce ou tardive à la radiothérapie avec PEMETREXED VIATRIS.
Si vous avez été récemment vacciné, informez-en votre médecin, car ceci peut possiblement provoquer des effets néfastes avec PEMETREXED VIATRIS.
Si vous avez une maladie cardiaque ou des antécédents de maladie cardiaque, informez-en votre médecin.
Si vous avez une accumulation de liquide autour du poumon, votre médecin peut décider d’enlever ce liquide avant l’administration de PEMETREXED VIATRIS.
Enfants et adolescents
Ce médicament ne doit pas être utilisé chez les enfants et les adolescents, car il n’existe pas de données chez les enfants et les adolescents de moins de 18 ans avec ce médicament.
Autres médicaments et PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion
Informez votre médecin ou pharmacien si vous prenez, avez récemment pris ou pourriez utiliser d'autres médicaments, y compris des médicaments obtenus sans ordonnance.
Informez votre médecin si vous prenez des médicaments contre la douleur ou l’inflammation (gonflement), tels que les médicaments appelés « Anti-Inflammatoires Non Stéroïdiens » (AINS), y compris des médicaments obtenus sans ordonnance (tels que l’ibuprofène). Il existe divers types d’AINS avec différentes durées d’action. Selon la date prévue de votre perfusion de PEMETREXED VIATRIS et/ou l’état de votre fonction rénale, votre médecin vous indiquera quels médicaments vous pouvez prendre et quand vous pouvez les prendre. En cas de doute, demandez à votre médecin ou à votre pharmacien si certains de vos médicaments sont des AINS.
Informez votre médecin si vous prenez des médicaments appelés inhibiteurs de la pompe à protons (oméprazole, ésoméprazole, lansoprazole, pantoprazole et rabéprazole) utilisés pour traiter les brûlures d’estomac et les régurgitations acides.
Grossesse, allaitement et fertilité
Grossesse
Si vous êtes enceinte, si vous pensez être enceinte ou planifiez une grossesse, demander conseil à votre médecin ou pharmacien avant de prendre ce médicament. L’utilisation de PEMETREXED VIATRIS doit être évitée pendant la grossesse. Votre médecin discutera avec vous les risques potentiels lorsque PEMETREXED VIATRIS est donné pendant la grossesse. Les femmes doivent utiliser une contraception efficace pendant le traitement par PEMETREXED VIATRIS et pendant 6 mois après avoir reçu la dernière dose.
Allaitement
Si vous allaitez, informez votre médecin.
L’allaitement doit être interrompu pendant le traitement par PEMETREXED VIATRIS.
Fertilité
Il est conseillé aux hommes de ne pas concevoir d’enfant durant leur traitement avec PEMETREXED VIATRIS et dans les 3 mois qui suivent son arrêt, et par conséquent d’utiliser un moyen de contraception efficace durant le traitement avec PEMETREXED VIATRIS et dans les 3 mois qui suivent son arrêt. Si vous souhaitez concevoir un enfant durant le traitement ou dans les 3 mois qui suivent le traitement, demandez conseil à votre médecin ou à votre pharmacien. PEMETREXED VIATRIS peut affecter votre capacité à avoir des enfants. Parlez-en à votre médecin pour obtenir des conseils sur la conservation du sperme avant de commencer votre traitement.
Conduite de véhicules et utilisation de machines
PEMETREXED VIATRIS peut entraîner une sensation de fatigue. Soyez prudent pendant la conduite des véhicules et l’utilisation de machines.
PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion contient du propylène glycol
Ce médicament contient 140 mg de propylène glycol par flacon de 4 ml ce qui équivaut à 35 mg/ml.
Ce médicament contient 700 mg de propylène glycol par flacon de 20 ml ce qui équivaut à 35 mg/ml.
Ce médicament contient 1400 mg de propylène glycol par flacon de 40 ml ce qui équivaut à 35 mg/ml.
3. COMMENT UTILISER PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion ?
Vous recevrez toujours PEMETREXED VIATRIS par perfusion dans l’une de vos veines. La perfusion durera approximativement 10 minutes.
Lorsque PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion est utilisé en association au cisplatine
Votre médecin ou votre pharmacien hospitalier définira la dose en fonction de votre taille et de votre poids. Le cisplatine est également donné par perfusion dans l’une de vos veines et est administré environ 30 minutes après la fin de la perfusion de PEMETREXED VIATRIS. La perfusion de cisplatine durera approximativement 2 heures.
Vous devriez recevoir votre perfusion une fois toutes les trois semaines.
Médicaments associés
Corticoïdes:
Votre médecin vous prescrira des comprimés de corticostéroïdes (équivalent à 4 milligrammes de dexaméthasone 2 fois par jour) que vous devrez prendre le jour précédent, le jour- même et le jour suivant le traitement par PEMETREXED VIATRIS. Ce médicament vous est donné afin de réduire la fréquence et la sévérité des réactions cutanées que vous pouvez présenter pendant votre traitement anticancéreux.
Supplémentation en vitamines:
Votre médecin vous prescrira de l'acide folique (vitamine) par voie orale ou un médicament contenant plusieurs vitamines dont de l'acide folique (350 à 1000 microgrammes) que vous devrez prendre une fois par jour pendant le traitement par PEMETREXED VIATRIS. Vous devez prendre au moins cinq doses dans les 7 jours qui précèdent la première injection de PEMETREXED VIATRIS. Vous devez continuer de prendre l’acide folique pendant les 21 jours après la dernière injection de PEMETREXED VIATRIS. Vous recevrez également une injection intramusculaire de vitamine B12 (1000 microgrammes) dans la semaine précédant la première dose de PEMETREXED VIATRIS puis environ toutes les 9 semaines (ce qui correspond à 3 cycles de traitement par PEMETREXED VIATRIS). La vitamine B12 et l’acide folique vous sont donnés afin de réduire les effets toxiques éventuels dus au traitement anticancéreux.
Si vous avez d’autres questions sur l’utilisation de ce médicament, demandez plus d’informations à votre médecin ou à votre pharmacien.
4. QUELS SONT LES EFFETS INDESIRABLES EVENTUELS ?
Vous devez contacter votre médecin immédiatement si vous ressentez un des effets suivants :
· Fièvre ou infection (respectivement, fréquent ou très fréquent) : si vous avez une température de 38ºC ou plus, si vous transpirez ou si vous avez d’autres signes d’infection (parce que vous pouvez avoir des globules blancs en nombre inférieur à la normale, ce qui est très fréquent). L’infection (sepsis) peut être sévère et conduire au décès.
· Si vous commencez à ressentir une douleur à la poitrine (fréquent) ou des palpitations (peu fréquent).
· Si vous avez une douleur, une rougeur, un gonflement ou des plaies au niveau de la bouche (très fréquent).
· Réaction allergique : si vous présentez une éruption cutanée (très fréquent) / une sensation de brûlure ou de fourmillement (fréquent), ou une fièvre (fréquent). Rarement, des réactions de la peau peuvent être sévères et conduire au décès. Contactez votre médecin si vous avez des éruptions sévères, ou des démangeaisons, ou des cloques qui se forment (syndrome de Stevens-Johnson ou syndrome de Lyell).
· Si vous êtes fatigué, si vous vous sentez faible, si vous vous essoufflez facilement ou si vous êtes pâle (parce que vous pouvez avoir un taux d’hémoglobine inférieur à la normale, ce qui est très fréquent).
· Si vous saignez des gencives, du nez ou de la bouche ou si un saignement ne s’arrête pas, si vos urines sont rosées ou rougeâtres, si vous présentez des bleus inattendus (parce que vous pouvez avoir des plaquettes en nombre inférieur à la normale, ce qui est fréquent).
· Si vous avez un essoufflement brutal, une douleur intense à la poitrine ou une toux avec des crachats de sang (peu fréquent) (cela peut évoquer un caillot de sang dans les vaisseaux sanguins des poumons).
Les effets indésirables possibles de PEMETREXED VIATRIS sont :
Très fréquents (pouvant affecter plus d’1 personne sur 10)
· Infection
· Pharyngite (un mal de gorge)
· Faible nombre de granulocytes neutrophiles (un type de globules blancs)
· Faible nombre de globules blancs
· Faible taux d’hémoglobine
· Douleur, rougeur, gonflement ou plaies dans votre bouche
· Perte de l’appétit
· Vomissement
· Diarrhée
· Nausées
· Éruption cutanée
· Peau qui pèle
· Analyses sanguines anormales montrant une fonctionnalité réduite des reins
· Fatigue
Fréquents (pouvant affecter jusqu’à 1 personne sur 10)
· Septicémie
· Fièvre avec un faible nombre de granulocytes neutrophiles (un type de globules blancs)
· Faible nombre de plaquettes
· Réaction allergique
· Déshydratation
· Modification du goût
· Endommagement des nerfs moteurs pouvant causer faiblesse et atrophie musculaires (perte musculaire), principalement dans les bras et les jambes
· Endommagement des nerfs sensoriels pouvant causer une perte de sensation, une douleur de brûlure et une démarche instable
· Sensations vertigineuses
· Inflammation ou gonflement de la conjonctive (membrane qui tapisse les paupières et couvre le blanc de l’oeil)
· Sécheresse des yeux
· Larmoiement
· Sécheresse de la conjonctive (membrane qui tapisse les paupières et couvre le blanc de l’oeil) et de la cornée (couche transparente devant l’iris et la pupille)
· Gonflement des paupières
· Troubles oculaires avec sécheresse, larmoiement, irritation et/ou douleur
· Insuffisance cardiaque (affectant la puissance de pompage des muscles de votre coeur)
· Rythme cardiaque irrégulier
· Indigestion
· Constipation
· Douleur abdominale
· Foie : augmentation dans le sang des substances produites par le foie
· Augmentation de la pigmentation de la peau
· Démangeaisons de la peau
· Eruption cutanée sur le corps où chaque marque ressemble à une cible
· Perte de cheveux
· Urticaire
· Reins qui cessent de fonctionner
· Réduction du fonctionnement des reins
· Fièvre
· Douleur
· Excès de liquide dans les tissus corporels, entraînant un gonflement
· Douleur à la poitrine
· Inflammation et ulcération des muqueuses tapissant le tube digestif
Peu fréquents (pouvant affecter jusqu’à 1 personne sur 100)
· Diminution du nombre de globules rouges, blancs et des plaquettes
· Accident vasculaire cérébral
· Type d’accident vasculaire cérébral lorsqu’une artère du cerveau est bouchée
· Saignement à l’intérieur du crâne
· Angine de poitrine (douleur à la poitrine causée par un flux de sang réduit vers le coeur)
· Crise cardiaque
· Rétrécissement ou obstruction des artères coronaires
· Augmentation du rythme cardiaque
· Distribution sanguine insuffisante vers les membres
· Blocage dans l’une des artères pulmonaires dans vos poumons
· Inflammation et lésions de la muqueuse des poumons avec des problèmes respiratoires
· Passage de sang rouge vif depuis l’anus
· Saignement dans le tube digestif
· Perforation de l’intestin
· Inflammation de la muqueuse de l’oesophage
· Inflammation de la muqueuse du gros intestin, qui peut être accompagnée par un saignement intestinal ou rectal (observée uniquement en association avec le cisplatine)
· Inflammation, oedème, érythème et érosion de la surface de la muqueuse de l’oesophage causée par la radiothérapie
· Inflammation des poumons causée par la radiothérapie
Rares (pouvant affecter jusqu’à 1 personne sur 1 000)
· Destruction des globules rouges
· Choc anaphylactique (réaction allergique sévère)
· Inflammation du foie
· Rougeur de la peau
· Eruption cutanée qui se développe dans une zone précédemment irradiée
Très rares (pouvant affecter jusqu’à 1 personne sur 10 000)
· Infection de la peau et des tissus mous
· Syndrome de Stevens-Johnson (type de réaction cutanéo-muqueuse sévère qui peut mettre la vie en danger)
· Nécrolyse épidermique toxique (type de réaction cutanée sévère qui peut mettre la vie en danger)
· Trouble auto-immun qui entraîne des éruptions cutanées et des cloques sur les jambes, les bras et le ventre
· Inflammation de la peau caractérisée par la présence de bulles pleines de liquide
· Fragilité cutanée, cloques, érosions et lésions de la peau
· Rougeur, douleur et gonflement, principalement des membres inférieurs
· Inflammation de la peau et de la graisse sous la peau (pseudocellulite)
· Inflammation de la peau (dermatite)
· Peau qui devient inflammée, qui démange, rouge, craquelée et rugueuse
· Taches qui démangent intensément
Indéterminée : fréquence qui ne peut être estimée sur la base des données disponibles
· Type de diabète principalement dû à une pathologie rénale
· Troubles des reins impliquant la mort des cellules épithéliales tubulaires qui forment les tubules rénaux
Vous pouvez avoir un de ces symptômes. Vous devez informer votre médecin dès que vous commencez à présenter un de ces effets indésirables.
Si vous souffrez d’un ou de plusieurs symptômes, informez votre médecin.
Déclaration des effets secondaires
Si vous ressentez un quelconque effet indésirable, parlez-en à votre médecin ou votre pharmacien. Ceci s’applique aussi à tout effet indésirable qui ne serait pas mentionné dans cette notice. Vous pouvez également déclarer les effets indésirables directement via le système national de déclaration : Agence nationale de sécurité du médicament et des produits de santé (ANSM) et réseau des Centres Régionaux de Pharmacovigilance - Site internet : www.signalement-sante.gouv.fr
En signalant les effets indésirables, vous contribuez à fournir davantage d’informations sur la sécurité du médicament.
5. COMMENT CONSERVER PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion ?
Tenir ce médicament hors de la vue et de la portée des enfants.
N’utilisez pas ce médicament après la date de péremption indiquée sur l’étiquette après ’EXP’. La date d'expiration fait référence au dernier jour de ce mois.
Ce médicament ne nécessite pas de précautions particulières de conservation.
Ne pas congeler.
Solutions diluées : le produit doit être utilisé immédiatement. S’il est préparé comme indiqué, la stabilité physique et chimique des solutions diluées de pémétrexed a été démontrée pendant 24 heures au réfrigérateur (2°C-8°C). À conserver à l’abri de la lumière.
Ce médicament est à usage unique ; toute solution non utilisée doit être éliminée conformément à la réglementation en vigueur.
Ne jetez aucun médicament au tout-à-l’égout ou avec les ordures ménagères. Demandez à votre pharmacien d’éliminer les médicaments que vous n’utilisez plus. Ces mesures contribueront à protéger l’environnement
6. CONTENU DE L’EMBALLAGE ET AUTRES INFORMATIONS
Ce que contient PEMETREXED VIATRIS 25 mg/ml, solution à diluer pour perfusion
· La substance active est le pémétrexed.
Un flacon de 4 ml de solution à diluer pour perfusion contient 100 mg de pémétrexed (sous forme de pémétrexed diarginine).
Un flacon de 20 ml de solution à diluer pour perfusion contient 500 mg de pémétrexed (sous forme de pémétrexed diarginine).
Un flacon de 40 ml de solution à diluer pour perfusion contient 1000 mg de pémétrexed (sous forme de pémétrexed diarginine)
La solution contient 25 mg/ml de pémétrexed. Une dilution supplémentaire par un professionnel de santé avant la perfusion intraveineuse est requise.
· Les autres composants sont :
L-arginine, L-cystéine, propylène glycol, acide citrique et eau pour préparations injectables.
PEMETREXED VIATRIS est une solution limpide, incolore à légèrement jaune à brune, jaune brun ou jaune vert. Il est fourni dans des flacons de verre. Chaque boîte contient :
1 flacon de 4 ml (100 mg/4 ml)
1 flacon de 20 ml (500 mg/20 ml)
1 flacon de 40 ml (1000 mg/40 ml)
Les flacons sont fermés avec un bouchon en caoutchouc (bromobutyl), un capuchon et un opercule.
Toutes les présentations peuvent ne pas être commercialisées.
Titulaire de l’autorisation de mise sur le marché
1 RUE DE TURIN
69007 LYON
Exploitant de l’autorisation de mise sur le marché
VIATRIS SANTE
1 RUE DE TURIN
69007 LYON
MICROWEG 22
6545 CM NIJMEGEN
PAYS BAS
OU
SYNTHON HISPANIA S.L.
CASTELLO, 1
POLIGONO LAS SALINAS
08830 SANT BOI DE LLOBREGAT
ESPAGNE
OU
SYNTHON S.R.O.
BRNENSKA 32 /CP. 597
678 01 BLANSKO
REPUBLIQUE TCHEQUE
Noms du médicament dans les Etats membres de l'Espace Economique Européen
Ce médicament est autorisé dans les Etats membres de l'Espace Economique Européen sous les noms suivants : Conformément à la réglementation en vigueur.
[À compléter ultérieurement par le titulaire]
La dernière date à laquelle cette notice a été révisée est :
[à compléter ultérieurement par le titulaire]
Des informations détaillées sur ce médicament sont disponibles sur le site Internet de l’ANSM
Les informations suivantes sont destinées exclusivement aux professionnels de santé :
Instructions pour l'utilisation, la manipulation et l’élimination
1. Utiliser des techniques aseptiques pour la dilution ultérieure de la solution de pémétrexed pour administration par perfusion intraveineuse.
2. Calculer la dose et le nombre de flacons de PEMETREXED VIATRIS. Chaque flacon contient un excès de pémétrexed pour faciliter l'administration de la quantité prescrite. Chaque flacon contient une solution contenant 25 mg/ml pémétrexed.
3. Le volume approprié de la solution de pémétrexed doit être à nouveau dilué pour atteindre 100 ml, avec une solution de glucose à 5% pour préparations injectables ou avec une solution de chlorure de sodium à 9 mg/ml (0,9 %) pour préparations injectables, sans conservateur, et administré en perfusion intraveineuse de 10 minutes.
4. Les solutions pour perfusion de pémétrexed préparées comme indiqué ci-dessus sont compatibles avec les poches et les tubulures de perfusion intraveineuse en chlorure de polyvinyle et polyoléfine. Le pémétrexed est incompatible avec les diluants contenant du calcium, incluant les solutions injectables Ringer et Ringer lactate.
PEMETREXED VIATRIS contient de la L-Arginine en tant qu'excipient. La L-Arginine est incompatible avec le cisplatine, entraînant une dégradation du cisplatine. Ce médicament ne doit pas être mélangé avec d'autres médicaments. Les lignes intraveineuses doivent être rincées après l'administration de PEMETREXED VIATRIS.
5. Les médicaments pour usage parentéral doivent faire l’objet d’une inspection visuelle avant administration, pour détecter la présence éventuelle de particules ou d’une modification de la couleur. Si des particules sont présentes, ne pas administrer.
6. Les solutions de pémétrexed sont à usage unique seulement. Tout produit non utilisé ainsi que les déchets doivent être éliminés selon les procédures locales pour les agents cytotoxiques.
Préparation et précautions d’administration : Comme pour tout agent anticancéreux potentiellement toxique, des précautions doivent être prises lors de la manipulation et de la préparation des solutions pour perfusion de pémétrexed. L’utilisation de gants est recommandée. En cas de contact de la solution de pémétrexed avec la peau, laver la peau immédiatement et abondamment avec de l’eau et du savon. En cas de contact de la solution de pémétrexed avec les muqueuses, rincer abondamment avec de l’eau. Le pémétrexed n’est pas un agent vésicant. Il n’existe pas d’antidote spécifique en cas d’extravasation de pémétrexed. Quelques cas d’extravasation de pémétrexed ont été rapportés et ont été considérés comme non graves par les investigateurs. Les extravasations devraient être prises en charge selon les pratiques standards locales appliquées aux autres agents non-vésicants.